Синдром на клунeалните нерви – болка в кръста и седалището
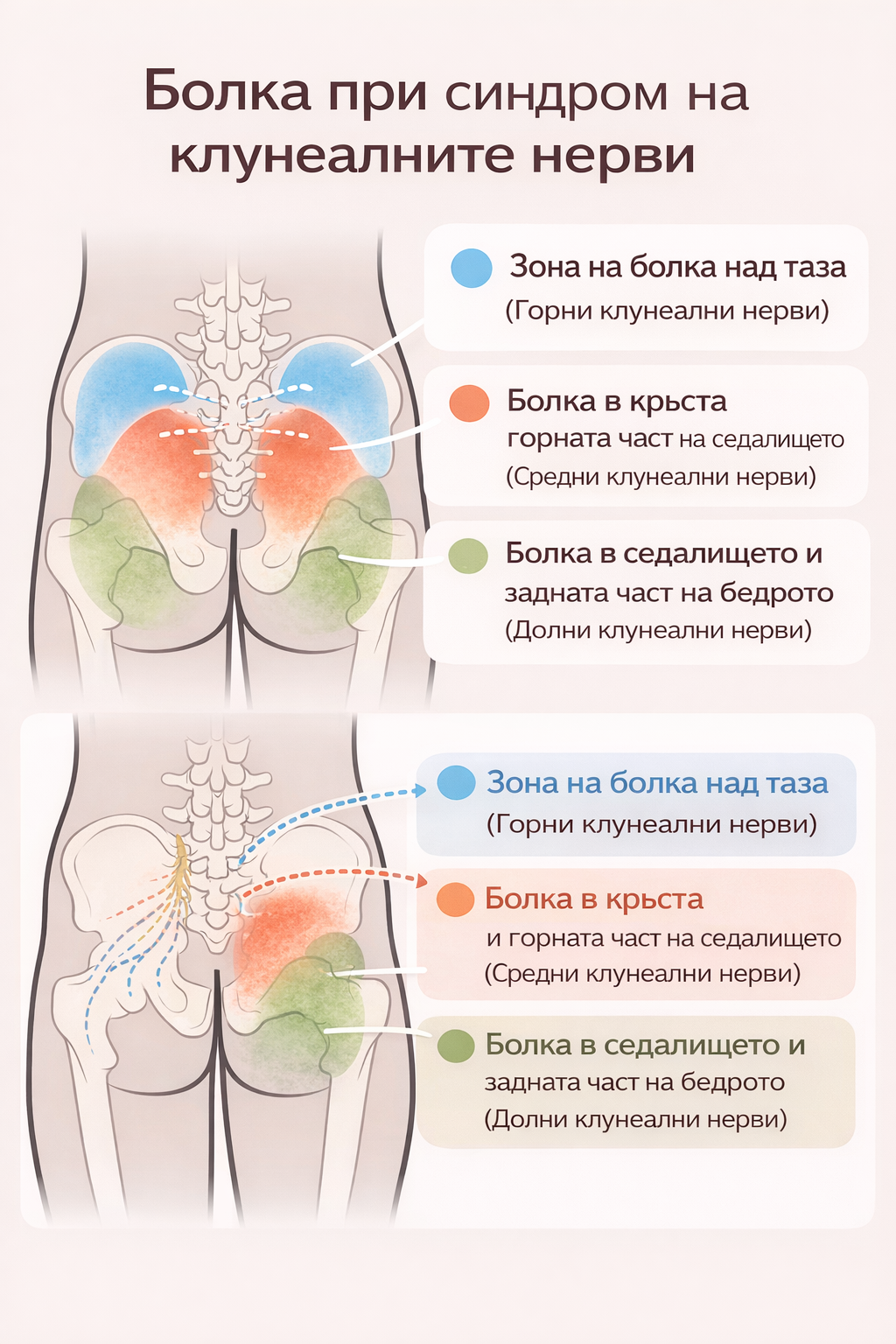
Зона на инервация на клунеалните нерви, където се усеща болката от тяхното дразнене
Загадъчната болка в кръста и ханша: разбиране на синдрома на горните клунeални нерви
Представете си силна, ясно локализирана болка в една точно определена точка над ханшната кост. Понякога тя се разпространява към кръста, седалището или дори бедрото. Образните изследвания често са „нормални“, а стандартните лечения не помагат.
Това е реалността за много пациенти, страдащи от синдром на горните клунeални нерви – честа, но все още недостатъчно разпознавана причина за хронична болка в кръста и ханша.
Целта на тази статия е да ви помогне да разберете този синдром, да разпознаете характерните симптоми и да ви ориентира към съвременните диагностични и лечебни възможности.
Не всяка болка в кръста идва от гръбначния стълб
Широко разпространено е схващането, че болката в кръста почти винаги е резултат от дискова херния, дегенеративни промени или „прищипан нерв“ в гръбначния стълб. В действителност източникът на болката понякога е значително по-повърхностен, но не по-малко инвалидизиращ.
Горните клунeални нерви са малки сетивни нерви, които често остават извън диагностичния фокус – докато не се превърнат в източник на постоянна болка.
Какво представляват горните клунeални нерви?
За да разберем синдрома, е важно кратко и ясно обяснение на анатомията.
Гръбначният стълб може да бъде сравнен с централен комуникационен кабел, от който излизат множество нерви. В областта на долната част на гърба, от задните разклонения на поясните гръбначни нерви, се отделят три малки сетивни нерва, известни като горни клунeални нерви.
Основни характеристики:
Те са чисто сетивни нерви
Не управляват мускули
Не участват в движенията или стабилността
Пренасят усещания от кожата на горната част на седалището
Защо тези нерви са уязвими?
След като напуснат гръбначния стълб, горните клунeални нерви преминават през мускулите на гърба и достигат до критична анатомична зона – мястото, където пробиват плътна фиброзна тъкан в близост до горния ръб на хълбочната кост.
Този тесен „анатомичен коридор“ е най-честото място на притискане. Човешкото тяло е отлично проектирано, но съществуват зони с минимален резерв за адаптация – именно такива зони са предпоставка за развитие на синдроми на нервна компресия.
Причини за синдром на горните клунeални нерви
Синдромът най-често се развива в резултат на компресия или хронично дразнене на нерва. Причините обикновено са многофакторни.
Анатомични особености
При някои хора отворите, през които преминават нервите, са по-тесни по рождение, което увеличава риска от притискане.
Травми
Падане върху кръста или таза, директен удар или повтарящи се микротравми могат да доведат до локално възпаление и оток около нерва.
Повтарящи се движения и натоварване
Често навеждане, усукване на торса, продължително стоене или статични пози – типични за определени професии и спортове – постепенно водят до хронично дразнене.
Хирургични интервенции
Особено вземането на костен трансплантат от хълбочната кост при гръбначни операции. Нервите са фини и не винаги лесно разпознаваеми по време на операция.
Хроничен мускулен спазъм
Спазъм в областта на кръста и таза, често свързан с лоша стойка, претоварване или стрес, може да създаде постоянен механичен натиск.
Системни заболявания
Състояния като захарен диабет правят нервите по-чувствителни към компресия и увреждане.
Симптоми – характерни, но често подвеждащи
Клиничната картина е типична, но често води до погрешни диагнози.
Локализирана точкова болка
Най-характерният симптом е болка точно над горния ръб на хълбочната кост. Много пациенти могат да посочат болезненото място с един пръст.
Отразена болка
Болката често се разпространява към:
кръста
седалището
слабините
горната част на бедрото
Това наподобява ишиас или дискова херния.
Позиционна зависимост
Болката се усилва при:
продължително стоене
ходене
навеждане
ротация на торса
Седенето често носи временно облекчение.
Сетивни нарушения
Изтръпване, намалена чувствителност или свръхчувствителност на кожата, при която дори допирът на дрехи е неприятен.
Психоемоционално въздействие
Продължителната болка без ясна диагноза често води до тревожност, фрустрация и депресивни симптоми.
Как се поставя диагнозата?
Диагнозата е предимно клинична и изисква опит и внимание към детайла.
Клиничен преглед
Подробният разговор с пациента и внимателният преглед са от ключово значение.
Диагностична блокада
Поставяне на локален анестетик в болезнената точка, често под ултразвуков контрол.
Временното изчезване на болката потвърждава диагнозата и се счита за златен стандарт.
Образни изследвания
ЯМР и КТ се използват основно за изключване на други причини.
Електромиографията обикновено е нормална.
Лечение на синдрома на горните клунeални нерви
Лечението е поетапно и в повечето случаи води до значително подобрение.
Модификация на ежедневните дейности
Физиотерапия – мускулен баланс, стойка и стабилност
Медикаментозна терапия при нужда
Терапевтични инжекции с кортикостероид
Криоаблация при рецидивиращи симптоми
Хирургична декомпресия – само при строго подбрани случаи
Заключение
Синдромът на горните клунeални нерви е реална и често подценявана причина за хронична болка в кръста и ханша. При правилна диагноза и индивидуализиран лечебен подход, повечето пациенти постигат значително облекчение и възстановяване на качеството си на живот.
Информираният пациент и внимателният лекар са най-добрата комбинация по пътя към трайно подобрение.
Криоаблация на гръбначен стълб
Запознайте се с подробности за процедурата криоаблация за лечение на хронични болки с произход от гръбначния стълб
Криоаблацията на гръбначния стълб е минимално инвазивна процедура за лечение на хронична болка, която набира популярност като съвременен и щадящ метод за контрол на симптомите. Тя се основава на принципа на терапевтичното охлаждане на нерви, които участват в предаването на болкови сигнали. Чрез временна блокада на тези сигнали пациентът може да почувства облекчение и да възвърне част от функционалността си без необходимост от големи оперативни интервенции. Тази статия има за цел да обясни подробно как работи криоаблацията, за кого е подходяща и какво може реалистично да очаква човек, който обмисля този подход.
Процедурата използва специална иглена сонда, през която преминава газ, предизвикващ екстремно ниски температури, обикновено между минус шестдесет и минус сто и двадесет градуса по Целзий. Студът се прилага върху нервни клончета, които се считат за отговорни за хроничната болка, като се създава ограничена зона на замразяване. Това охлаждане прекъсва провеждането на болкови импулси, без да унищожава напълно анатомичната структура на нерва. На практика нервът преминава през състояние на временно функционално увреждане, което в рамките на месеци може постепенно да се възстанови. Затова ефектът от криоаблацията се счита за дълготраен, но не постоянен. За много пациенти това е приемливо, защото дава възможност да живеят по-активно и с по-малко болка.
Терапията се прилага най-често при локализирана болка в кръста, свързана с фасетни стави и сакроилиачната става, както и при определени форми на невропатна болка. При някои хора може да бъде препоръчана и при болка след гръбначни операции, когато се предполага, че в засегнатия регион има нерви, които продължават да предават патологични сигнали. За да се установи дали даден пациент е подходящ кандидат, преди криоаблацията почти винаги се провежда диагностичен етап с временен нервен блок, при който се инжектира локален анестетик в предполагаемия източник на болка. Ако блокадата доведе до значително подобрение, това е показател, че криоаблацията би могла да бъде ефективна.
Процедурата се извършва амбулаторно или стационарно, под местна упойка и при необходимост лека седация. В повечето случаи пациентът е в съзнание и може да комуникира с екипа, което допринася за безопасността и усещането за контрол. За позиционирането на сондата се използва образна навигация, като лекарят под рентгенов контрол прецизно достига до целевия нерв. Самото приложение на студ трае от няколко секунди до няколко минути и може да бъде повторено няколко пъти по преценка на оператора. В края на процедурата пациентът почива кратко и обикновено се прибира у дома в същия ден.
Облекчението не винаги се усеща веднага. При някои пациенти резултатът настъпва още в първите часове или дни, докато при други са необходими две до три седмици, за да се усети пълният ефект. Продължителността на подобрението варира, но често се отчита период между шест и двадесет и четири месеца. Част от хората изпитват облекчение дори по-дълго. Тъй като нервът може да се регенерира, е възможно болката да се върне и процедурата да бъде повторена. Повторението не се счита за признак на неуспех, а за естествена част от терапевтичната стратегия при хронична болка.
Както всяка медицинска интервенция, криоаблацията крие рискове. Важно е да се знае, че голямата част от тях са редки и обратими. След процедурата може да се появи локална болезненост, синина или временно изтръпване. В някои случаи болката се усилва за кратък период, като част от възпалителен отговор. По-сериозните усложнения като инфекция, алергична реакция или трайно увреждане на нерв са редки, но трябва да се обсъдят предварително с лекуващия специалист. Като цяло рискът от парализа е изключително нисък, когато процедурата се извършва от опитен екип с подходящата апаратура и контрол.
Подходящите пациенти обикновено са хора с хронична локализирана болка, продължаваща повече от три до шест месеца, при които консервативното лечение като физиотерапия, медикаменти или промяна на начина на живот не е дало достатъчен резултат. Хора с активни инфекции, изразена нестабилност на гръбначния стълб, тежки неврологични дефицити или неконтролиран онкологичен процес често не са подходящи кандидати. Решението се взема индивидуално, след анализ на медицинската история и резултатите от изследванията.
Един важен аспект, който пациентите споделят, е усещането за възвръщане на контрол върху ежедневието. Намаляването на болката често води до по-свободно движение, възможност за по-добра физическа активност, намалена употреба на обезболяващи медикаменти и по-качествен сън. Това не означава, че криоаблацията е чудодейно решение, но тя може да бъде значима част от многокомпонентен терапевтичен план в комбинация с рехабилитация, упражнения и промени в натоварването.
Преди да вземете решение, разговорът с лекар е ключов. Подгответе се с въпроси за очакваните резултати, за опита на екипа, за това какви са следващите стъпки при успех или неуспех и за алтернативите, които са приложими във вашия конкретен случай. Чувството, че сте разбрани и че решението е взето съвместно, често намалява тревожността и повишава удовлетворението от лечението.
Криоаблацията на гръбначния стълб е ценен инструмент в управлението на хроничната болка, когато други методи не са достатъчни. Тя предлага шанс за значително подобрение на качеството на живот с минимален риск и кратко възстановяване. Този подход не изисква отказ от надеждата, а напротив – предоставя реалистична възможност за промяна.
В приложените снимки може да видите част от процеса на криоаблация на фасетни стави под рентгенов контрол.
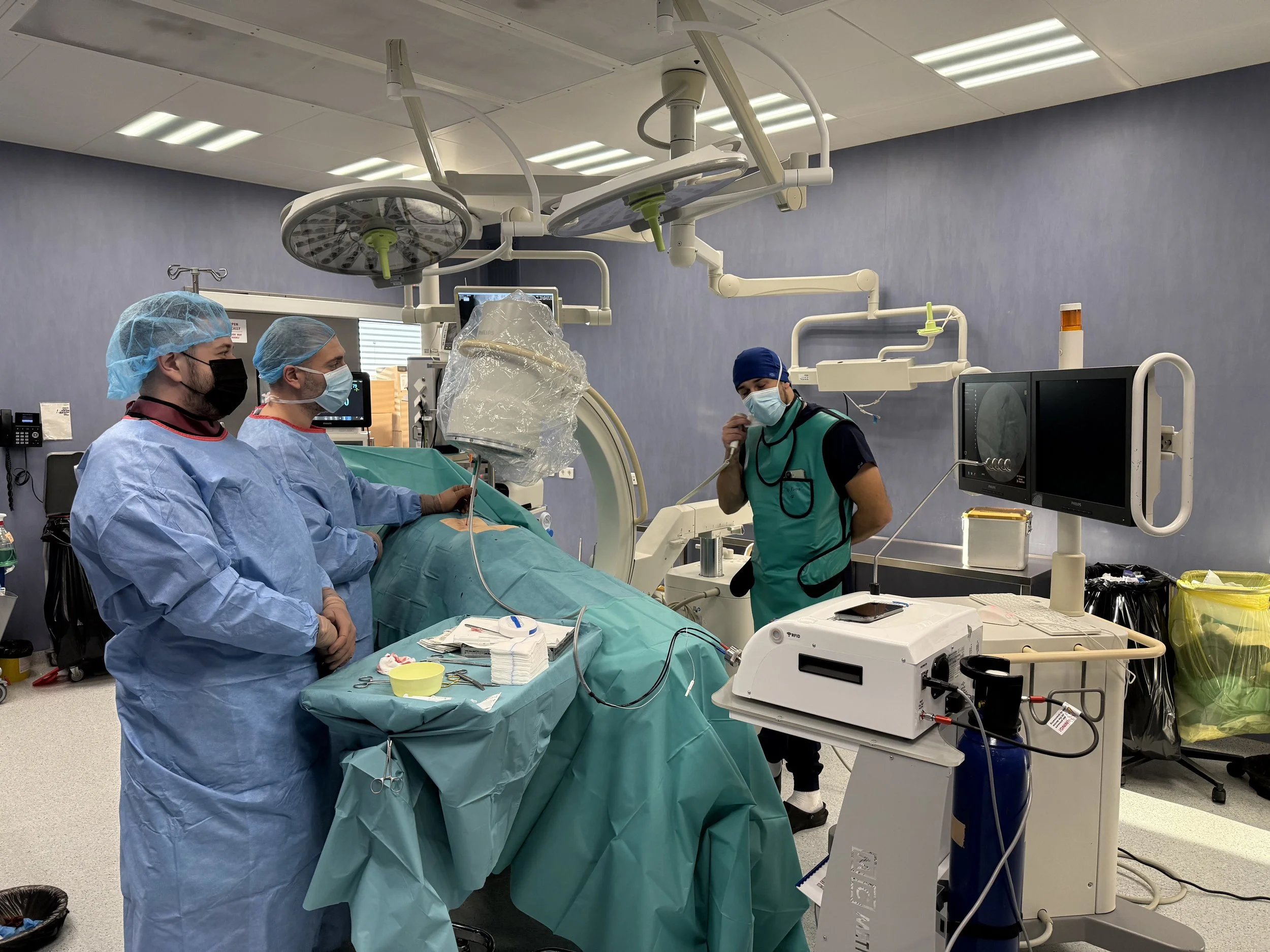
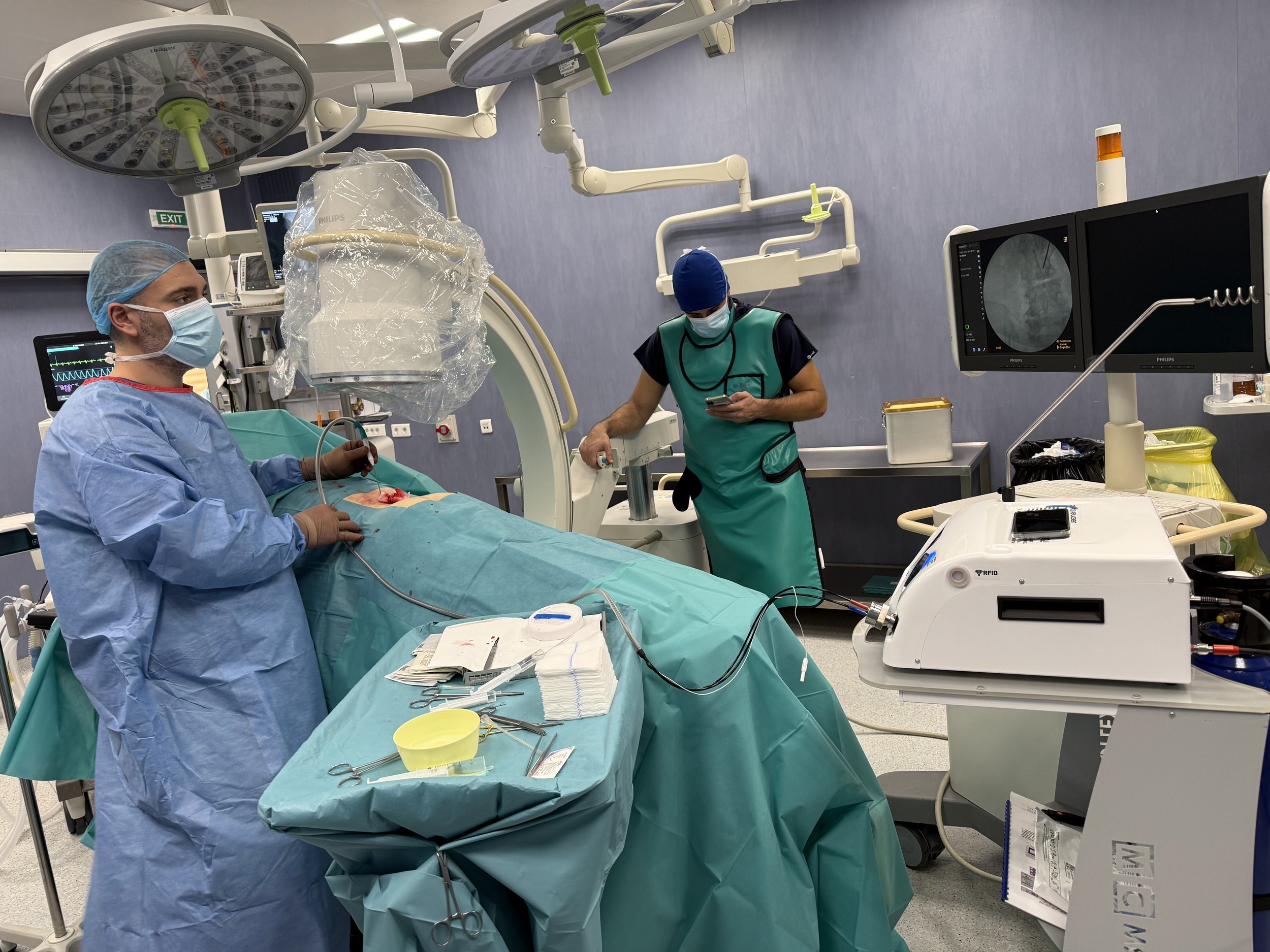
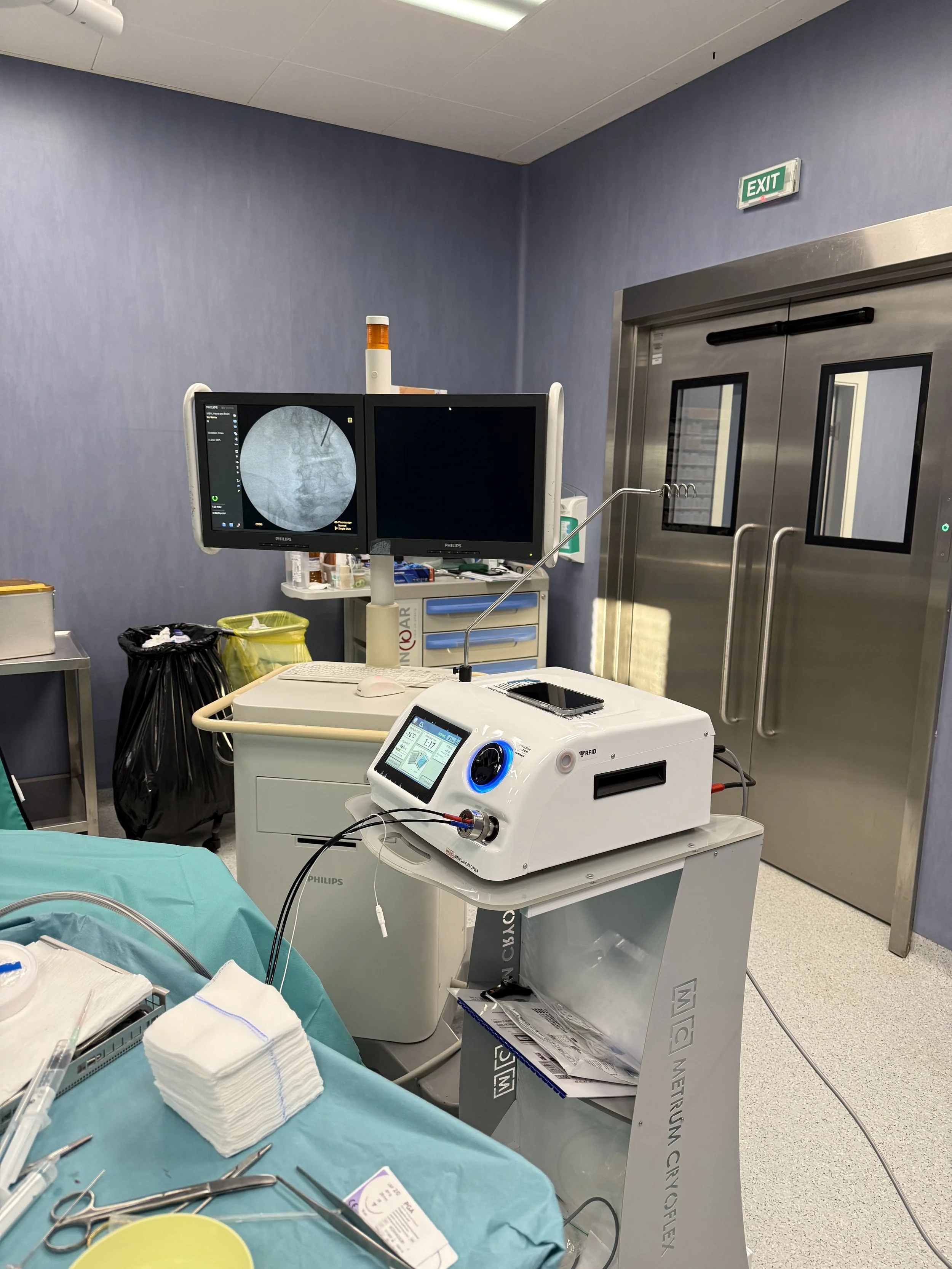
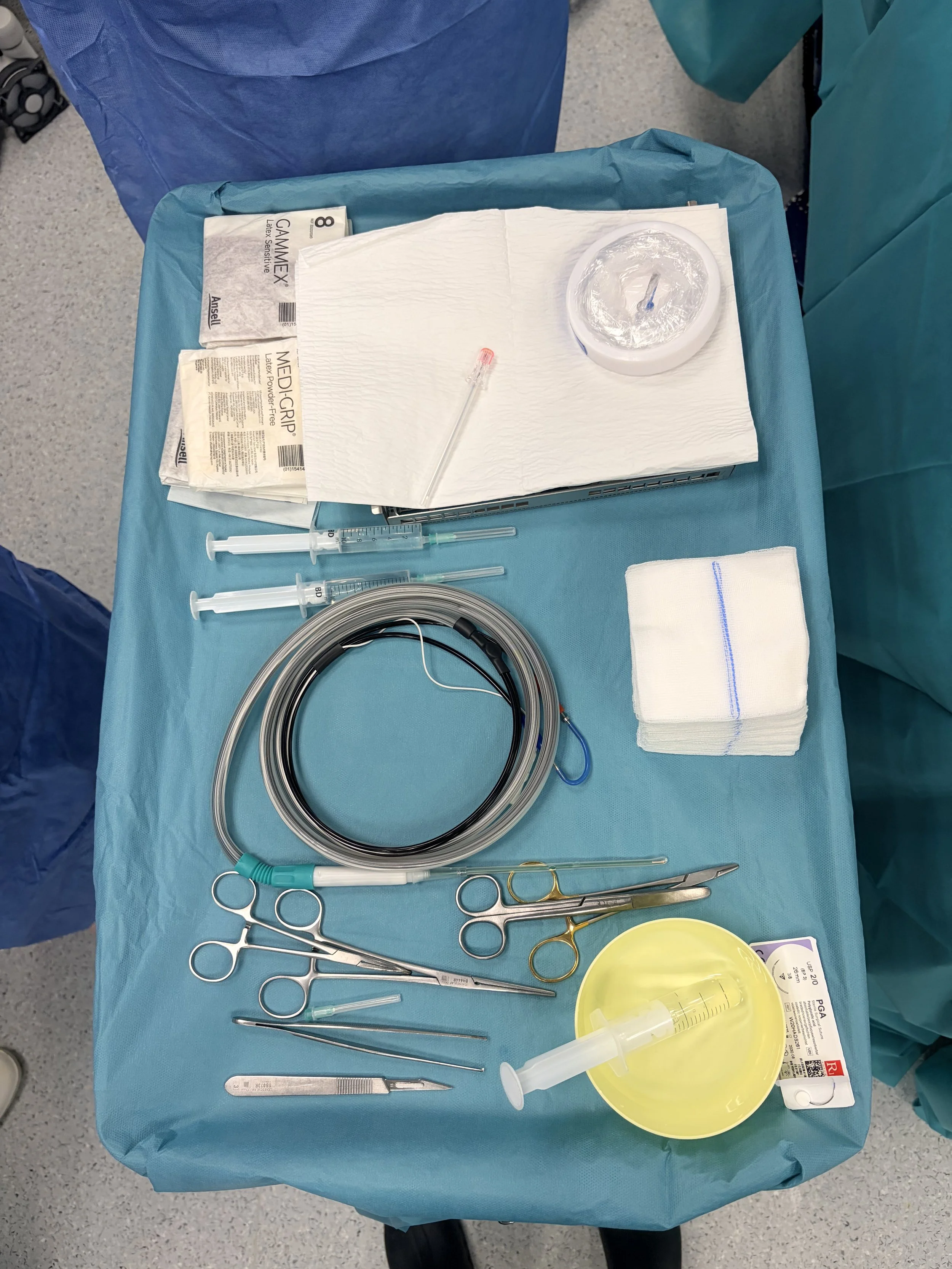
Криоаблация
Криоаблация при гонартроза
Здравейте ! С гордост ви съобщавам, че за пръв път в югоизточна България въведохме процедурата Криоаблация. Това е нова методика, целяща контролирането на болката при много заболявания на опорно-двигателния апарат – примерно артроза на колянната и тазобедрената става и остеохондроза и спондилартроза на гръбначния стълб. Това въведение дава в ръцете ни мощен инструмент в борбата с болката, който вече успешно се приложи и потвърди отличните международни данни за ефективност и безопастност. В поредица от статии ще ви представя процедурата при различни заболявания. Приложените снимки са от процедурата
Гонартрозата, позната още като артроза на колянната става, е сред най-честите причини за хронична болка и ограничена подвижност при възрастни хора, но все по-често засяга и по-млади пациенти с натоварен начин на живот. С времето болката може да стане постоянен спътник – да нарушава съня, да ограничава ежедневните дейности и да отнема усещането за независимост. Когато стандартните методи като медикаменти, физиотерапия и инжекционни терапии вече не дават задоволителен ефект, на преден план излизат съвременни, минимално инвазивни решения, насочени към контрол на болката.
Един от тези модерни методи представлява целенасочено „изключване“ на болковите сигнали от колянната става чрез контролирано въздействие с ниска температура. Процедурата не лекува самата артроза, но може значително да подобри качеството на живот, като намали болката и позволи по-активно ежедневие.
Какво представлява методът и как действа
При гонартроза болката се предава към мозъка чрез малки сетивни нерви, разположени около колянната става. Те не участват в движението или стабилността на коляното, а имат основно „информационна“ роля – да сигнализират за болка.
Съвременната техника позволява тези нерви да бъдат временно блокирани чрез прецизно охлаждане до много ниски температури. В резултат се нарушава способността им да предават болкови импулси, без да се засягат околните тъкани, мускули или самата става. Организмът постепенно възстановява нервните влакна в рамките на месеци, което означава, че ефектът е обратим и контролируем.
Важно е да се подчертае, че методът не „изгаря“ и не унищожава ставата, а работи избирателно и щадящо, с фокус върху болковия механизъм.
За кого е подходящо това лечение
Този подход е особено ценен за пациенти, при които:
• болката в коляното е хронична и продължава повече от няколко месеца
• медикаментозното лечение вече не осигурява достатъчно облекчение
• инжекциите с кортикостероиди или хиалуронова киселина имат краткотраен или слаб ефект
• съществуват противопоказания за оперативно лечение
• е налице нежелание или отлагане на смяна на колянната става
Процедурата може да бъде подходяща както за пациенти с умерена, така и с напреднала артроза, когато основната цел е контрол на болката и подобряване на функционалността.
Как протича самата процедура
Манипулацията се извършва в стерилни условия, възможно е да се направи и амбулаторно, без необходимост от болничен престой. Пациентът е в будно състояние, като се прилага местна анестезия, евентуално с повърхностна венозна упойка (за успокояване при притеснителни хора)
Под ултразвуков контрол лекарят прецизно локализира нервните структури около коляното, отговорни за болката. През тънка сонда се прилага контролирано охлаждане за кратък период от време. Всяка зона се третира последователно, като целта е максимална ефективност с минимален дискомфорт.
Цялата процедура обикновено отнема между 30 и 60 минути. След кратко наблюдение пациентът може да се прибере вкъщи още същия ден.
Възстановяване и усещания след манипулацията
В първите дни е възможно да се усеща лека чувствителност или дискомфорт в областта на пункцията, които обикновено отшумяват бързо. Повечето пациенти не се нуждаят от специален възстановителен период.
Намаляването на болката не винаги е моментално. При част от хората подобрението настъпва постепенно в рамките на няколко седмици, когато болковите сигнали отслабнат значително. Това позволява по-лесно ходене, по-голяма издръжливост при натоварване и по-добро участие във физиотерапия и упражнения.
Основни предимства за пациента
Методът се отличава с редица характеристики, които го правят привлекателен избор:
• минимално инвазивен подход без хирургичен разрез
• липса на обща анестезия
• кратко време за извършване
• бързо връщане към обичайните дейности
• значително намаляване на хроничната болка
• възможност за отлагане или избягване на оперативна намеса
За много пациенти това означава възстановяване на активността и самостоятелността, които болката постепенно е отнела.
Колко дълготраен е ефектът
Облекчението на болката обикновено продължава между 6 и 18 месеца, като при някои пациенти ефектът може да бъде и по-дълъг. С времето нервните влакна се възстановяват, което означава, че при необходимост процедурата може да бъде повторена.
Това я превръща в гъвкаво решение, което може да се адаптира към индивидуалното състояние и нуждите на пациента.
Безопасност и възможни рискове
Както при всяка медицинска манипулация, съществуват потенциални рискове, но те са редки и обикновено леки. Възможни са:
• преходно изтръпване в третираната зона
• локален оток или синина
• временна промяна в сетивността на кожата
Сериозни усложнения се наблюдават изключително рядко, особено когато процедурата се извършва от опитен специалист и при правилна селекция на пациентите.
Мястото на този метод в цялостното лечение на гонартрозата
Важно е да се разбере, че това не е „чудодейно“ лечение, което премахва артрозата. То е част от съвременния мултимодален подход, насочен към контрол на болката и подобряване на качеството на живот.
В комбинация с:
• редукция на телесното тегло
• целенасочена кинезитерапия
• адаптиране на физическата активност
• подходящи ортопедични средства
резултатите могат да бъдат значително по-добри и по-дълготрайни.
Хроничната болка при гонартроза не трябва да се приема като неизбежна част от живота. Съвременната медицина предлага интелигентни и щадящи решения, които могат да върнат свободата на движение и увереността в ежедневието.
Целенасоченото блокиране на болковите сигнали чрез контролирано охлаждане е ефективна възможност за пациенти, които търсят алтернатива между консервативното лечение и голямата операция.
Момент от процедурата - криоаблация на вътрешно долния сетивен нерв на коляното
Подготовка на пациентите за смяна на колянна и тазобедрена става
Важни аспекти преди постъпване в болница за смяна на колянна и тазобедрена става
Подготовката за ортопедична операция, каквато е смяната на тазобедрената или колянната става, е процес, който започва значително преди самия оперативен ден. Добрата предварителна подготовка има за цел да намали риска от усложнения, да подпомогне по-бързото възстановяване и да осигури усещане за сигурност и спокойствие. За пациента това е етап, изпълнен както с въпроси и притеснения, така и с надежда за по-качествен и безболезнен живот. Важно е човек да знае какво предстои, защото именно информираността дава сила, увереност и възможност за активно участие в процеса на възстановяване.
Медицинска и здравна подготовка
Медицинската подготовка започва със задълбочена предоперативна оценка, която включва подробен разговор с ортопедичния хирург и анестезиолога. Целта е да се установи общото здравословно състояние на пациента, наличието на съпътстващи заболявания и всички фактори, които могат да повлияят на хода на операцията или възстановяването.
Често се назначават изследвания като кръвна картина, биохимичен профил, коагулационни показатели, електрокардиограма, рентгенови снимки или скенер, както и оценка от кардиолог или други специалисти, когато това е необходимо. Тези изследвания помагат на екипа да оцени рисковите фактори и да планира най-безопасния подход.
При наличие на хронични заболявания, като хипертония, диабет или белодробни проблеми, е важно те да бъдат добре контролирани. По преценка на лекуващите лекари може да се наложи корекция на медикаментозната терапия. Например при пациенти, приемащи лекарства, разреждащи кръвта, често се изисква временно спиране или заместването им преди операцията, защото това намалява риска от прекомерно кървене.
Пациентите трябва да уведомят своя екип за всички алергии, включително реакции към лекарства, храна, латекс или метал. При тазобедрена или колянна ендопротезираща операция се имплантират ортопедични компоненти, които са изработени от метални сплави, полимери и керамика, така че е важно да се изключи свръхчувствителност към тези материали.
От особено значение е подготовката на кожата. При наличие на кожни инфекции, рани, ожулвания или дори възпалени фоликули, операцията може да бъде отложена, защото такива състояния значително увеличават риска от дълбока инфекция на импланта. Лекуващият екип ще даде указания за дезинфекционни душове преди операцията. Препоръчва се и избягване на бръснене в зоната на операцията в дните преди интервенцията.
Много болници поддържат специализирани програми за предоперативна подготовка, които включват обучение на пациентите за хода на операцията и очакваните грижи след нея. Това обучение често включва демонстрация на техники за ходене с помощни средства, упражнения за укрепване на мускулите, дихателни тренировки и съвети за адаптация на дома.
Медикаментозна подготовка и управление на болката
Операцията за смяна на става е свързана с временна болка и дискомфорт. Днес съвременните стандарти за управление на болката позволяват на пациентите да се възстановяват значително по-комфортно. Предоперативно лекарят ще обсъди кои медикаменти трябва да бъдат спрени и кои могат да бъдат продължени. Необходимо е да се съобщи за всякакъв прием на хранителни добавки, билки и природни продукти, защото много от тях влияят върху кръвосъсирването или взаимодействат с анестезията.
Преди операцията често се планира индивидуална стратегия за контрол на болката, която може да включва комбинация от локална анестезия, периферни нервни блокове, обезболяващи медикаменти и противовъзпалителни средства. Колкото по-добре е подготвен пациентът психически и физически, толкова по-лесно е следоперативното възстановяване.
Физическа подготовка и предоперативна рехабилитация
Подготовката за ендопротезиране е не само медицинска, но и функционална. Пациентите се насърчават да извършват специфични упражнения, които укрепват мускулите около тазобедрената или колянната става. Добрата мускулна кондиция улеснява ранното раздвижване и стабилността след операцията.
Физиотерапевтите често изготвят персонализирани програми, които включват упражнения за гъвкавост, укрепване, баланс и издръжливост. Някои пациенти започват т.нар. предоперативна рехабилитация, която доказано подобрява възстановяването.
При затруднено придвижване може да се препоръча предварително адаптиране към помощни средства като проходилка, патерици или бастун, за да бъде пациентът подготвен за периода след операцията.
Подготовка на тялото: хранене, хидратация и тегло
Правилното хранене преди операцията е важна част от подготовката. Добре балансираната диета, богата на протеини, витамини и минерали, подпомага заздравяването на тъканите и възстановяването. Пациенти, които страдат от недохранване или значително наднормено тегло, може да се нуждаят от допълнителни консултации с диетолог.
Контролът върху телесното тегло е силно препоръчителен. По-ниското тегло намалява натоварването върху ставите и намалява риска от следоперативни усложнения. От друга страна, прекалено строгите диети в периода непосредствено преди операцията не са подходящи. Важно е пациентът да бъде добре хидратиран, но да спазва препоръките на анестезиолога относно прием на течности в часовете преди процедурата.
Алкохолът и тютюнопушенето оказват негативно влияние върху зарастването на раните и върху белодробната функция. Пациентите се насърчават да ограничат или прекратят употребата им поне няколко седмици преди операцията. Пушенето, в частност, значително увеличава риска от инфекции, проблеми с импланта и забавено възстановяване.
Психологическа подготовка и емоционално благополучие
Емоционалната подготовка е също толкова важна, колкото и физическата. Много пациенти изпитват тревожност преди голяма операция, а поддържането на спокойствие и психологическа стабилност улеснява последващото възстановяване.
Помага да се обсъдят всички въпроси с хирурга или рехабилитатора. Разбирането на процеса, на етапите на следоперативната рехабилитация и на очакваните ограничения намалява несигурността. Важно е пациентът да бъде насърчен да изразява своите притеснения, а близките активно да участват в подкрепата. Много болници предлагат и психологическа консултация за пациенти, които се чувстват силно тревожни.
Техники като дълбоко дишане, лека медитация, йога и внимателност (mindfulness) могат да бъдат полезни за намаляване на напрежението в дните преди операцията.
Логистични аспекти и подготовка на дома
Организационната и логистична подготовка може да улесни значително периода след операцията. Пациентът трябва да планира предварително транспорта до болницата и обратно, да се осигури придружител и помощ в първите дни у дома. Много пациенти се нуждаят от помощ при ежедневни дейности като обличане, къпане, пазаруване или приготвяне на храна.
Препоръчително е домът да бъде адаптиран предварително. Това може да включва поставяне на предметите от първа необходимост на по-достъпни места, премахване на килими или препятствия, които могат да доведат до спъване, осигуряване на стабилни повърхности за опора, монтиране на парапети или столче в банята. Пациентите, които живеят на няколко етажа, често организират временно място за спане на първия етаж, за да избегнат многократното изкачване на стълби в първите седмици след операцията.
Отделно от това е важно да се подготви болничният багаж. Това включва удобни дрехи, лични принадлежности, медицински документи, списък с медикаменти и контакти на близките. Клиниката ще предостави информация какво може да бъде носено и какво не.
Подготовка за деня на операцията
В дните преди операцията пациентът ще получи конкретни указания относно храненето, приема на медикаменти и личната хигиена. В деня преди операцията обикновено се препоръчва лека вечеря и спиране на храненето след определен час. Пиенето на течности е ограничено според инструкциите на анестезиолога.
В деня на операцията е необходимо да се пристигне в болницата навреме. Пациентът ще бъде приет, подготвен и прегледан от екипа. Ще бъде обсъдена още веднъж анестезията, както и планът за обезболяване след операцията.
Подготовката за смяна на тазобедрена или колянна става е цялостен процес, който включва медицински, организационни, физически и психологически аспекти. Въпреки че този етап може да предизвика притеснение, той е и първа крачка към възстановяване на подвижността, облекчаване на болката и подобряване на качеството на живот. Пациентът, който е добре информиран, подкрепен и подготвен, преминава през операцията и възстановяването с повече увереност и спокойствие.
Хормоналните промени в менопаузата и тяхното влияние върху костите и ставите
Информация за заболяването остеопороза и влиянието му върху опорно-двигателния апарат
Менопаузата е естествен етап от живота на всяка жена, но често се преживява с чувство на несигурност, особено когато тялото започне да се променя по нов начин. Горещи вълни, промени в настроението, нарушения на съня — тези симптоми са познати на повечето жени. Но има и нещо по-тихо, което се случва под повърхността: костите стават по-крехки, ставите понякога започват да болят, а мускулите – да губят сила.
Тази промяна не е неизбежна съдба. Тя е резултат от биологията, но и от начина, по който се грижим за себе си. За да я разберем, трябва първо да погледнем какво всъщност се случва в тялото по време на менопаузата.
Какво се променя в хормоналния баланс
Около 45–55-годишна възраст функцията на яйчниците постепенно намалява. Производството на естроген и прогестерон започва да спада. Тези два хормона са не само част от репродуктивната система – те участват в почти всички процеси в организма.
Естрогенът, в частност, е истински „пазител“ на женското тяло. Той поддържа еластичността на кожата, здравината на костите, равновесието между холестерола, гъвкавостта на ставните връзки и дори психическото благополучие. Когато нивата му намалеят, организмът започва да търси нов баланс. И този преход се усеща осезаемо – в ставите, в мускулите, в походката, в енергията.
Естрогенът и костите – невидимата защита
Костите не са твърди и непроменими структури – те са живи тъкани, които се обновяват през целия живот. В тях постоянно се извършва „строеж“ и „ремонт“ – процес на изграждане и разграждане.
Когато естрогенът е в нормални нива, този баланс е хармоничен: новата костна тъкан се създава с темпо, което компенсира загубата на старата. Но когато хормонът спадне, процесът на разграждане започва да доминира. Костта губи плътност, става по-пореста, по-крехка и по-податлива на счупвания.
Това не се усеща веднага – няма болка, няма сигнал. Но с времето може да се прояви под формата на остеопороза – състояние, при което дори едно леко падане може да доведе до фрактура на китката, ребрата или тазобедрената кост.
Хормоните и ставите – когато „скърцането“ става по-често
Естрогенът влияе не само на костите, но и на тъканите, които изграждат ставите – хрущял, сухожилия, връзки и синовиална течност (течността, която смазва ставата).
Когато хормоналните нива спаднат:
• хрущялът става по-тънък и по-малко еластичен,
• количеството и качеството на синовиалната течност намаляват,
• връзките губят част от своята гъвкавост,
• мускулите, които поддържат ставата, отслабват.
Резултатът? Болка при движение, сутрешна скованост, пукане в ставите, особено в коленете, тазобедрените и раменете. Тези оплаквания са много чести, но често се приемат за „естествено стареене“, което не е съвсем вярно. Голяма част от тях могат да бъдат повлияни с подходящи грижи.
Мускулите – невидимият съюзник на ставите
С възрастта и при липса на естроген мускулната маса започва да намалява. Това явление се нарича саркопения. По-слабите мускули означават по-малка стабилност на ставите и по-голям риск от падания. Освен това мускулите са активен „резервоар“ на енергия и участват в метаболизма на костите.
Запазването на мускулната сила е едно от най-важните неща, които една жена може да направи за своето костно и ставно здраве след менопаузата.
Как храненето може да забави костната загуба и да подкрепи ставите
Менопаузата не е момент за драстични диети, а за балансирано, богато и пълноценно хранене. Ето какви принципи имат реална научна основа:
Калций – основният градивен елемент на костта
Жените след менопауза имат нужда от около 1200 mg калций дневно. Най-добрите източници са:
• натурални млечни продукти (кисело мляко, сирене, кашкавал),
• тъмнозелени зеленчуци (броколи, кейл, спанак),
• сусам, бадеми, тахан,
• сардини и аншоа с костиците,
• минерални води, богати на калций.
Важно е калцият да се приема на малки порции през деня, а не наведнъж, за да се усвоява по-добре.
Витамин D – без него калцият остава неизползван
Витамин D подпомага усвояването на калция в червата и неговото вграждане в костите. Тялото ни го произвежда чрез слънчевата светлина, но с възрастта тази способност отслабва.
Редовното излагане на слънце (15–20 минути на ден) и храните, богати на витамин D – като сьомга, скумрия, яйца, черен дроб – могат да помогнат. При нужда се препоръчват добавки, но винаги под лекарски контрол.
Белтъчини – храна за костите и мускулите
Много жени намаляват белтъчините с възрастта, което е грешка. Костната матрица е изградена не само от калций, но и от белтъчни влакна (колаген).
Необходими са поне 1–1.2 грама белтъчини на килограм телесно тегло дневно, като се предпочитат източници като:
• риба, пилешко, яйца,
• бобови растения (леща, нахут, боб),
• ядки и семена.
Омега-3 мастни киселини – естествен противовъзпалителен щит
Те подпомагат смазването на ставите и намаляват възпалителните процеси. Могат да се приемат чрез:
• мазна риба (сьомга, скумрия, херинга),
• ленено и чиа семе,
• орехи.
Витамин K2 и магнезий – скритите помощници
Витамин K2 помага калцият да се насочва към костите, а не да се отлага в артериите. Магнезият участва в минерализацията и поддържа мускулния тонус.
Тези вещества се съдържат в зелени листни зеленчуци, ядки, семена и пълнозърнести храни.
Храни, които трябва да се ограничат
• Газирани напитки – повишават загубата на калций.
• Прекомерна сол и захар – нарушават минералния баланс.
• Алкохол и цигари – забавят изграждането на костната тъкан.
Добавките – помощ, когато храната не е достатъчна
Добавките не могат да заменят храненето, но могат да го допълнят. При менопауза често се препоръчват:
• калциеви добавки в комбинация с витамин D,
• магнезий и витамин K2,
• аминокиселини за поддържане на ставния хрущял,
• омега-3 мастни киселини.
Най-добрият подход е те да се подбират индивидуално, след изследване на нивата на витамин D и консултация със специалист.
Движението – най-естествената „терапия“ за костите и ставите
Костта е като мускул – тя реагира на натоварване. Когато я използваме, тя се укрепва. Когато не я натоварваме – отслабва. Това е един от най-простите и доказани биологични закони.
Редовната физическа активност е най-силният естествен стимул за изграждане на костна маса и поддържане на ставите подвижни.
Най-полезните видове упражнения:
1. Упражнения с тежестта на собственото тяло
Ходене, изкачване на стълби, бавни клекове, изправяне от стол без помощ. Те натоварват костите по естествен начин и поддържат мускулите активни.
2. Леки силови тренировки
Работа с ластици, гирички или дори бутилки с вода – два до три пъти седмично – стимулират костното изграждане и повишават мускулния тонус.
3. Йога и пилатес
Подобряват гъвкавостта, координацията и баланса, което намалява риска от падания и травми.
4. Плуване и водна гимнастика
Щадят ставите, но поддържат мускулите активни. Подходящи са при по-силни болки в коленете или тазобедрените стави.
5. Баланс и координация
Упражненията на една нога или върху мека повърхност тренират дълбоките стабилизиращи мускули, които предпазват от падания.
Важно е движението да бъде редовно, но умерено – не изтощаващо. Петдесет минути ходене на ден често имат по-голяма стойност от едночасова, но рядка тренировка.
Подкрепа за ставите в ежедневието
Наред с храненето и движението има и малки навици, които имат огромно значение:
• поддържайте здравословно тегло – всяко излишно килограмче натоварва коленете и тазобедрените стави;
• носете удобни обувки с мека подметка;
• сменяйте позата си често, особено при седяща работа;
• използвайте правилна стойка при вдигане на предмети;
• избягвайте рязки движения и усуквания на ставите.
Тези на пръв поглед дребни промени намаляват натиска върху ставите и предотвратяват болката и възпалението.
Емоционалният аспект – защо спокойствието е част от лечението
Менопаузата не е само физическа промяна. Тя често идва с усещане за загуба на контрол, тревожност, промени в настроението.
Хроничният стрес повишава нивото на кортизол – хормон, който може да ускори разграждането на костната тъкан.
Затова грижата за костите и ставите започва и от ума. Практики като медитация, дълбоко дишане, разходки сред природа, йога или просто време за себе си имат реално физическо отражение. Когато тялото се успокои, то се възстановява по-добре.
Защо менопаузата може да бъде начало, а не край
Менопаузата често се възприема като край на нещо – на младостта, на женствеността, на енергията. Но истината е, че може да бъде ново начало – време, в което жената познава тялото си по-добре, осъзнава нуждите си и може да взема информирани решения за здравето си.
Грижата за костите и ставите в този период не изисква чудеса, а постоянство. С малки, но ежедневни стъпки – пълноценна храна, движение, спокойствие, уважение към тялото – можете не просто да забавите стареенето, а да се чувствате по-здрави и по-леки от преди.
Хормоналните промени по време на менопаузата са естествен процес, но последиците им върху костите, ставите и мускулите зависят до голяма степен от начина на живот.
Естрогенът може да намалее, но нашата сила, осъзнатост и способност да се грижим за себе си – не.
Всеки избор, направен с внимание – дали ще е чаша кисело мляко сутрин, кратка разходка на обяд или вечерна йога с дълбоко дишане – изгражда не само здраво тяло, но и усещане за устойчивост и спокойствие.
Менопаузата не е край на младостта, а начало на мъдростта на тялото – време да му благодарим и да му дадем грижата, която заслужава.
Минимално инвазивно лечение на някои фрактури на гръбначния стълб
Информация за минимално инвазивни оперативни процедури за лечение на някои счупвания на гръбначните прешлени
Темата засяга голям кръг от хора и е свързана тясно със социално значимото заболяване остеопороза. Непознаването на проблема поражда неоправдано голям страх в нашите пациенти, в следствие на който те се инвалидизират трайно. Ако някога сте се питали защо възрастните хора се смаляват и прегърбват, понякога до невъзможност дори да гледат напред – причината е в колабирането на телата на прешлените в следствие на остеопороза.
Своевременното лечение на тези счупвания е жизненоважно за овладяване на болката, запазване на правилната стойка и профилактиране на засягането на други ограни и системи.
Разбира се, лечението на основното заболяване – остеопороза е от първостепенно значение и следва да започна своевременно за предпазване от други фрактури.
Вертебропластиката/кифопластиката е един от начините за лечение на компресионни фрактури на гръбначният стълб. Те настъпват особено често при срадащи от заболяването остеопороза, като най-често засегнатите са гръдните и поясните прешлени. Това се дължи на факта, че в тази област прешлените носят по-голямо тегло.
При липса на остеопороза тези прешлени се чупят само при въздействия с голяма енергия (примерно падане от няколко метра, ПТП). Хората с остеопороза ги получават при банални ежедневни ситуации (примерно падане от височината на стол, повдигане на лека тежест от земята, дори кихане). Поради фрактурата, тялото на прешлена колабира и губи своята височина. Това довежда не само до умерени до силни болки, но и до промяна на оста на целия гръбначен стълб (отклонение напред, към корема – тоест изгърбване) Тази промяна засяга не само опорно-двигателната система. Чрез прегърбването се опъва гръбначния мозък, оказва се неблагоприятно въздействие върху белодробната функция и сърцето, повишава се налягането дори в коремната кухина.
Минимално инвазивната процедура е базирана на костен цимент (с различни качества от този, използван в артропластиката). Процедурата се осъществява презкожно, чрез два кожни разреза с големина около 5-7 мм, използвани за въвеждането на кух цилиндър. Различават се следните процедури:
- Най-старата техника се нарича вертебропластика. При нея се въвежда костен цимент директно в фрактурата. Тази процедура се използва при малко компресирани и застарели фрактури, предимно за лечение на болковият синдром
-Кифопластиката е по-новата разновидност на процедурата – при нея първо се въвежда балон, който се раздува в тялото на прешлена. По този начин се възстановява височината на прешлена. След това в създадената кухина се въвежда цимент.
Както вече посочих, процедурите са презкожни, тоест минимално инвазивни. При тях пациента се намира по корем на операционната маса в пълна упойка. Под рентгенов контрол се идентифицира правилното ниво и се правят 5-7 мм кожни разрези. През тях се въвежда кухият цилиндър до достигане на крачетата на прешлена. В тях се прави тунел през който се прониква в тялото на прешлена. При вертебропластиката след това се инжектират няколко милилитра цимент. При кифопластиката, първо се въвежда специален балон, който се раздува. След това се отстранява и се инектира цимента. След процедурата повечето пациенти съобщават за моментанно облекчаване на болката. След 1-2 часа се изправят и мобилизират без ограничения. Продължителността на процедурата е около 30-40 мин.
Вертебро/кифопластиката се използват при определени случаи. Най-типичното приложение са компресионните остеопоротични счупвания. При здрави индивиди, след високоенергийно подобни фрактури също. Кифопластията принадлежи към ортопедичните процедури, които могат да се използват и палиативно – за лечение на болковия синдром при пациенти с метастатичен рак, при който метастазите засягат телата на гр. стълб. Това обикновено причинява постоянни, силни болки. Операциите не лекуват основното заболяване, но подобряват контрола на болката, респективно качеството на живот. Остеонекрозата на гр. стълб също може да се повлияе добре от процедурите.
Разбира се има и редица случаи, при които използването на тези техники не е приложимо, дори опасно. На първо място поставяме костното възпаление наречено остеомиелит. След това са застарелите фрактури. Макар и в порочно положение фрактурите обикновено зарастват. Това прави инжектирането на циметн безмислено, а раздуването на балон високорисково. Счупвания с над 80% загуба на височина не следва да се оперират с тези техники.
Повод за гордост
Новости при ревизионната хирургия на тазобедрената става
Ревизионната хирургия на тазобедрена и колянна става са актуални теми, които вълнуват всички получили първично ендопротезиране. Стотиците коментари и съобщения които получих след пускането на двете ми статии ме убедиха, че дискусията в групата трябва да продължи.
Ревизионното протезиране почти винаги е свързано с използването на ревизионни импланти, които имат различни характеристики и възможности, сравнено със стандартните. Тяхното наличие в болницата означава, че дори и най-тежките ситуации, могат да се адресират възможно най-бързо. А бързината означава по-малко страдание за нашите пациенти. Това, комбинирано с минимално инвазивен оперативен достъп и внимателно планиране и точно изпълнение, са съставките за оптимален изход.
С нескрита гордост съобщавам, че нашата болница и колектив бяха избрани за първото в България имплантиране на нова система за ревизионно протезиране на тазобедрената става, на немската фирма Ескулап. Тя беше използвана два пъти през изминалата седмица, като бяха оперирани пациент с фрактура около стеблото на тазобедрената става и при друг с асептично разхлабване на циментна протеза. Оперативното лечение премина успешно и пациентите вече успешно рехабилитират, въпреки пълната подмяна на всички компоненти.
Ревизионна хирургия на тазобедрената става
Подробна информация за ревизионната хирургия на тазобедрената става
Ревизионната хирургия на тазобедрената става е високоспециализирана процедура, необходима при сериозни усложнения като инфекции, асептично разхлабване и дислокации. Тя изисква опитен хирургичен екип, правилно подбрани импланти и внимателно проследяване след операцията. Въпреки по-бавното възстановяване и по-големите рискове в сравнение с първичната смяна на става, при добра подготовка и подход пациентите могат да постигнат значително подобрение в качеството си на живот.
Ревизионната хирургия на тазобедрената става е сложна ортопедична операция, при която се подменя вече поставена изкуствена тазобедрена става. Това се налага при усложнения или износване след първична (първа) смяна на ставата. Въпреки че повечето първични ендопротези служат успешно над 15 години, с времето или при определени обстоятелства се появяват проблеми, които изискват ревизия.
Основни причини за ревизионна хирургия
1. Инфекции (перипротезна инфекция)
Инфекциите са една от най-сериозните и предизвикателни причини за ревизия. Могат да се появят скоро след първичната операция или години по-късно. Бактериите се прикрепят към повърхността на импланта и образуват биофилм — защитен слой, който ги прави трудни за унищожаване с антибиотици.
Методи за справяне:
• При ранни инфекции: промивка на ставата, смяна на подвижните компоненти и антибиотично лечение.
• При късни или упорити инфекции: често се прави двуетапна ревизия (понякога дори многоетапна) — първо се премахва инфектираният имплант, поставя се временен „спейсър“ с антибиотици, и след седмици или месеци, при изчистване на инфекцията, се слага нова става.
• По-рядко се прилага едноетапна ревизия, ако инфекцията е с добре познат и чувствителен на антибиотик причинител.
2. Асептично разхлабване
Това е най-честата причина за ревизионна операция. С времето костта около импланта може да се ремоделира или изтъни, което води до разхлабване на ставата, дори без наличие на инфекция. Пациентът усеща болка, нестабилност и ограничена подвижност.
Фактори, които водят до асептично разхлабване:
• Механично износване на компонентите
• Излъчване на микрочастици от търкането на движещите се компоненти
• Костна остеолиза (разграждане на костта)
• Костно ремоделиране
Методи за справяне:
• Използване на импланти с различна фиксация
• Възстановяване на костните дефекти чрез костна присадка или метални аугменти
3. Изкълчване (луксации)
Изкълчването на ставата е усложнение, при което новата тазобедрена става изскача от правилното си положение. Това може да се дължи на неправилно разположение на компонентите, мускулна слабост, нараняване или неправилни движения.
Методи за справяне:
• Първо се опитва неоперативно наместване (вкарване обратно)
• При рецидивиращи изкълчваниясе прави ревизия с:
◦ Смяна на чашката или главата
◦ Поставяне на двойномобилна глава
◦ Поставяне на констрейнт компоненти (ограничаващи движението, за да не се изкълчва)
◦ Смяна на стеблото
Други причини за ревизия
• Счупване на импланта
• Перипротезни фрактури (счупване на костта около ставата)
• Неправилно позициониране при първичната операция
Видове импланти, използвани при ревизионна хирургия
Ревизионните импланти са по-специализирани от тези при първична операция. Те трябва да осигурят стабилност в условия на загуба на кост и често при многократно оперирани пациенти.
Основни видове импланти:
1. Циментни и безциментни протези:
◦ При ревизия обикновено се използват безциментни, тъй като позволяват костта да обрасне импланта.
◦ Циментни могат да се използват при възрастни с лоша костна структура.
2. Дълги и модуларни стъбла:
◦ По-дълги от стандартните, за да достигнат здравата кост и да осигурят стабилност.
◦ Модуларните системи позволяват индивидуално напасване към дефектите.
3. Двойномобилни чашки:
◦ Имат две сфери (вътрешна и външна), които осигуряват по-голям обхват на движение и по-нисък риск от дислокации.
4. Констрейнт компоненти:
◦ При тежки случаи на нестабилност се използват специални чашки, които механично задържат главата и ограничават риска от изкълчване.
5. Костни присадки и метални аугменти:
◦ Използват се за възстановяване на загубената кост, най-често в областта на таза.
Оперативни предизвикателства
Ревизионната операция е технически по-сложна и по-дълга от първичната.
Основни трудности включват:
• Премахване на старите импланти без увреждане на костта
• Работа в условия на инфекция или костен дефицит
• Анатомични изменения от предишната операция
• Повишен риск от кървене и неврологични усложнения
Хирургът трябва да направи внимателна предоперативна подготовка, включително образни изследвания (рентген, КТ), микробиологични тестове и план за реконструкция на костния дефект.
Прогноза за пациентите
Успехът на ревизионната операция зависи от причината за интервенцията, общото състояние на пациента и използваните методи.
• При асептично разхлабване, резултатите са много добри – повечето пациенти имат облекчение на болката и подобрена подвижност.
• При инфекции, особено хронични, прогнозата е по-внимателна – рискът от повторна инфекция остава.
• При дислокации, ако се използват стабилизиращи импланти, шансът за рецидив е малък.
Като цяло, ревизионните стави имат по-кратка продължителност от първичните – около 10–15 години в зависимост от случая.
Сравнение на рехабилитацията: първична vs ревизионна хирургия
След първична операция:
• Възстановяването започва още в първите 24 часа.
• Пациентите ходят с проходилка до няколко дни, а с бастун – след 2–3 седмици.
• Пълно възстановяване се очаква до 3–6 месеца.
След ревизионна операция:
• Възстановяването е по-дълго и по-предпазливо.
• Натоварването на оперирания крак често се отлага, особено при костни присадки или нестабилност.
• Физиотерапията е по-интензивна и продължителна – до 6–12 месеца.
• Повечето пациенти възстановяват самостоятелното си движение, но не винаги достигат пълната активност от първичната операция.
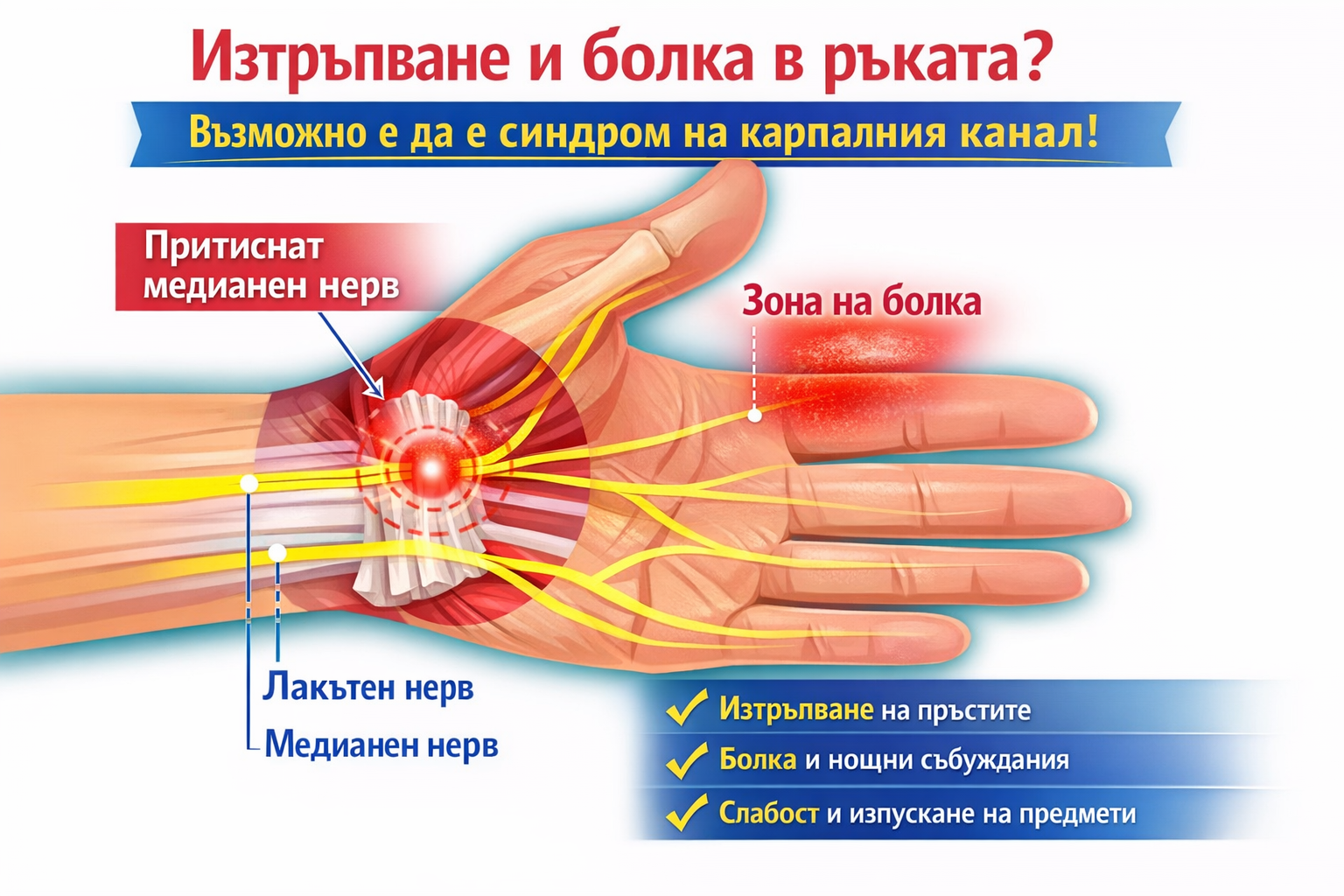
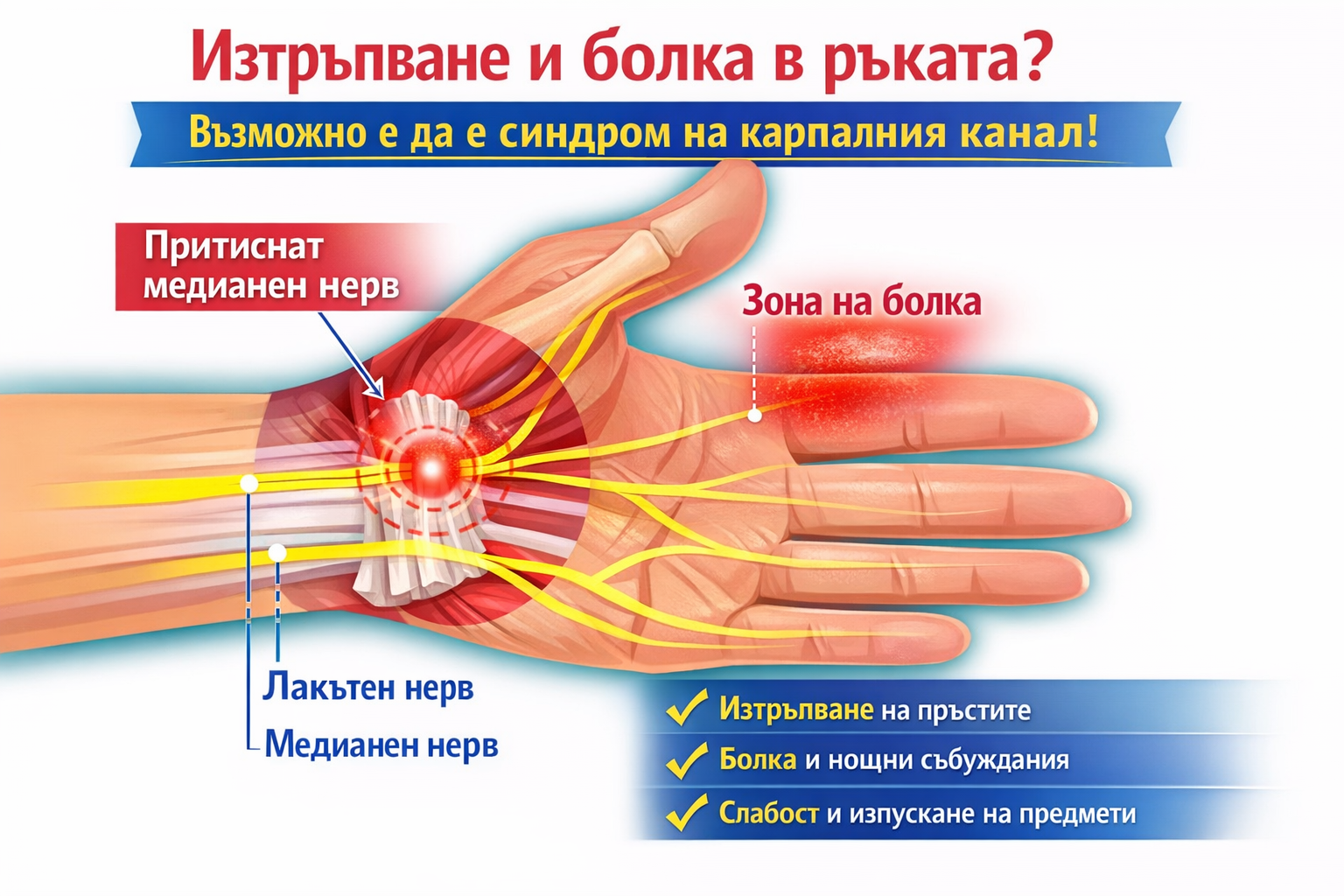
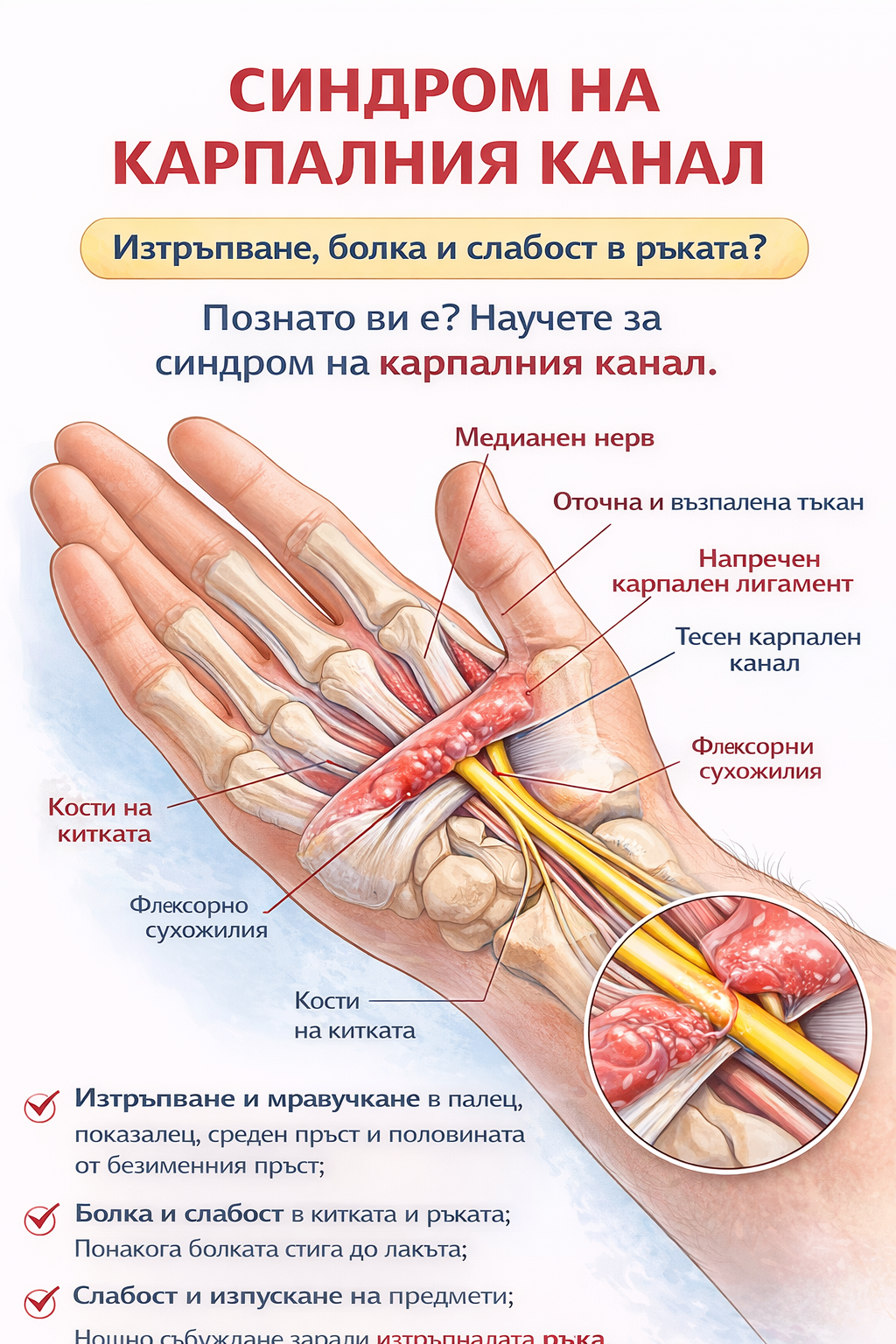
Синдром на карпалния канал – симптоми, причини и най-ефективното лечение
Синдром на карпалним канал - причини, диагноза, симптоми, лечение Д-р Калоян Йорданов ортопед-травматолог
Синдром на карпалния канал – симптоми, причини и най-ефективното лечение
Изтръпване на пръстите, болка в китката, слабост в ръката и нощно събуждане заради неприятни усещания – това са едни от най-честите оплаквания при синдром на карпалния канал (СКК). Макар често да започва с леки симптоми, без навременно лечение състоянието може да доведе до трайно увреждане на нерва и загуба на сила в ръката.
Добрата новина е, че при ранна диагноза лечението е много ефективно и в повечето случаи води до пълно възстановяване.
Какво представлява синдромът на карпалния канал?
Синдромът на карпалния канал е заболяване, при което се получава притискане на медианния нерв в областта на китката.
Карпалният канал представлява тесен „тунел“, образуван от:
кости от долната страна,
здрав напречен лигамент от горната страна.
През този канал преминават:
девет сухожилия,
и един основен нерв – медианният нерв, който отговаря за чувствителността и част от движенията на палеца, показалеца, средния и половината от безименния пръст.
Когато поради възпаление, оток, задържане на течности или анатомични особености пространството в канала се стесни, нервът се притиска. Това води до характерните симптоми – изтръпване, болка, слабост и нарушена функция на ръката.
Притиснатият нерв предава сигналите по-трудно – подобно на прегънат електрически кабел. Ако притискането продължи дълго, може да се стигне до трайно увреждане.
Колко често се среща синдромът на карпалния канал?
СКК е едно от най-честите заболявания, свързани с притискане на нерв. Засяга приблизително 3–6% от възрастното население.
Най-често се появява между 40 и 60 години, но може да засегне и по-млади хора, особено при:
интензивно използване на ръцете,
повтарящи се движения,
работа с вибриращи инструменти.
Жените боледуват около три пъти по-често от мъжете, вероятно поради:
по-тесен карпален канал,
хормонални фактори (бременност, менопауза).
Кои са основните рискови фактори?
Повишен риск от развитие на синдром на карпалния канал имат:
хора с диабет,
пациенти с ревматоиден артрит,
заболявания на щитовидната жлеза,
бременни жени,
хора с наднормено тегло,
професии с повтарящи движения на ръцете:
офис служители,
фризьори,
шивачи,
музиканти,
строителни работници.
Важно е да се подчертае: това не е заболяване само на „компютърната ера“, но съвременният начин на живот със сигурност допринася за по-честата му поява.
Симптоми на синдрома на карпалния канал
Симптомите обикновено се развиват постепенно и често се подценяват в началото.
Най-характерни оплаквания:
изтръпване и мравучкане в:
палец,
показалец,
среден пръст,
половината от безименния пръст;
нощно събуждане заради изтръпнала ръка;
болка в китката, понякога разпространяваща се към предмишницата и лакътя;
усещане за подуване, без реално подуване;
слабост в ръката и изпускане на предмети;
трудност при финни движения – закопчаване на копчета, писане, хващане на дребни предмети.
При напреднал стадий:
изтъняване на мускулите в основата на палеца,
трайна загуба на сила.
Колкото по-рано се започне лечение, толкова по-голям е шансът за пълно възстановяване.
Лечение на синдрома на карпалния канал без операция
В ранните стадии често е възможно успешно консервативно лечение.
Основни неоперативни методи:
✔ Шиниране на китката
Нощна ортеза, която държи китката в неутрално положение и намалява натиска върху нерва. Много ефективна при нощни симптоми.
✔ Ограничаване на натоварването
Промяна на работната поза, почивки, избягване на повтарящи движения и вибрации.
✔ Противовъзпалителни средства и студ
Краткосрочно облекчаване на болката и отока.
✔ Инжекция с кортикостероид
Поставя се в карпалния канал и може значително да намали възпалението и притискането на нерва. Често се прилага под ултразвуков контрол.
✔ Физиотерапия и упражнения
Неврални мобилизации, упражнения за гъвкавост и укрепване, ергономични корекции.
Кога се налага операция?
Ако симптомите:
не се повлияват от консервативно лечение,
прогресират,
има мускулна слабост и атрофия,
се препоръчва оперативно лечение.
Какво представлява операцията?
Операцията се нарича карпален релийз – освобождаване на карпалния канал.
По време на процедурата се разрязва напречният лигамент, който притиска нерва, и така се освобождава пространството в канала.
Видове операция:
✔ Отворен метод – малък разрез в дланта
✔ Ендоскопски метод – чрез малък отвор и камера, с по-бързо възстановяване
Процедурата обикновено е амбулаторна и се извършва с местна упойка.
Възстановяване
Болката и изтръпването често намаляват бързо
Силата се възстановява постепенно за седмици до месеци
Колкото по-дълго нервът е бил притиснат, толкова по-бавно е възстановяването
Рехабилитация и профилактика
След лечение (оперативно или неоперативно) рехабилитацията е ключова за пълното възстановяване.
Включва:
упражнения за раздвижване,
постепенно връщане към активност,
укрепване на мускулатурата,
ергономични корекции на работното място.
Как да намалите риска от повторна поява?
Поддържайте неутрална позиция на китката
Използвайте ергономична мишка и клавиатура
Правете редовни почивки
Избягвайте продължителни повтарящи се движения
Правете ежедневни упражнения за ръцете
Други причини за притискане на медианния нерв
Понякога симптомите наподобяват карпален синдром, но причината е другаде:
✔ Синдром на кръглия пронатор – притискане в горната част на предмишницата
✔ Синдром на предния междупрешленен нерв – слабост без изтръпване
✔ Синдром на двойното притискане – комбинирано притискане в шията и китката
Затова точната диагноза от ортопед или невролог е изключително важна.
Кога да потърсите специалист?
Обърнете се към ортопед, ако:
имате изтръпване, което не изчезва,
се будите нощем от болка или мравучкане,
усещате слабост в ръката,
изпускате предмети.
Навременната консултация може да предотврати операция и трайни увреждания.
алния канал е често срещано, но напълно лечимо заболяване.
Колкото по-рано се постави диагнозата, толкова по-лесно и успешно е лечението.
Ако ръката ви изтръпва, боли или губи сила – не го пренебрегвайте.
Навременната грижа може да ви спести месеци дискомфорт и трайни проблеми.
Синдром на карпалним канал - зона на притискане на нерва и симптоми
Карпален канал синдром - причини, диагноза, симптоми и лечение
Минимално инвазивен достъп за смяна на тазобедрената става на Рьотингер
Информация относно минимално инвазивния оперативен достъп за смяна на тазобедрена става на Професор Рьотингер
Смяната на тазобедрената става (т.нар. ендопротезиране) е една от най-успешните ортопедични операции, с отлични дългосрочни резултати при пациенти със сериозни увреждания на ставата – най-често вследствие на артроза, травма или вродени заболявания. Основната цел на операцията е да облекчи болката и да възстанови подвижността.
През последните десетилетия техниките за смяна на тазобедрената става се усъвършенстват непрекъснато. Една от най-важните промени е въвеждането на така наречените минимално инвазивни хирургични достъпи. Това са методи, при които се използват по-малки разрези, по-малко нараняване на мускулите и по-бързо възстановяване за пациента.
В тази статия ще разгледаме предно-латералния достъп на Рьотингер, един от най-модерните и балансирани минимално инвазивни подходи. Ще го сравним със задния достъп (класическият метод), директния преден достъп (т.нар. DAA) и страничния достъп (латерален или трансглутеален).
Какво представлява достъпът на Рьотингер?
Достъпът на Рьотингер, наричан още минимално инвазивен антеролатерален достъп, е техника, при която хирургът влиза към тазобедрената става отпред и леко отстрани. Вместо да се режат мускули, се използва естествено „прозорче“ между два мускула: tensor fasciae latae и gluteus medius. Това означава, че мускулите не се срязват, а само се раздалечават временно, което намалява травмата върху меките тъкани и улеснява възстановяването.
Операцията обикновено се извършва през разрез с дължина около 6 до 10 см, разположен по предно-страничната част на бедрото.
Какви са предимствата на достъпа на Рьотингер?
• Щадене на мускулите: Мускулите около тазобедрената става се запазват. Това води до по-малка болка след операцията и по-бързо възстановяване.
• Стабилност на ставата: Тъй като задната част на ставата остава непокътната, рискът от луксация (изваждане на ставата) е изключително нисък.
• По-бързо прохождане: Повечето пациенти започват да се движат с помощ още в деня след операцията или най-късно на следващия ден.
• По-кратък болничен престой: Поради по-малкия травматизъм, много пациенти се изписват в рамките на 2–4 дни.
• Естетичен резултат: По-малкият разрез води до по-незабележим белег.
Сравнение със задния достъп
Задният достъп (posterior approach) е най-дълго използваният и най-разпространен подход за смяна на тазобедрената става. При него хирургът прави разрез отзад, през седалищната област. За да стигне до ставата, трябва да срязва част от мускулите и сухожилията, включително късите външни ротатори и капсулата на ставата.
Предимства на задния достъп:
• Осигурява отлична видимост на тазобедрената става по време на операция.
• Позволява лесно поставяне на компонентите при пациенти с анатомични усложнения.
• Подходящ при ревизионни операции (повторна смяна на ставата).
Недостатъци:
• По-висок риск от луксация (особено в първите месеци след операцията).
• По-бавен възстановителен период, особено при пациенти в напреднала възраст.
• Следоперативната болка може да бъде по-силна, тъй като се режат важни структури.
В сравнение с него, достъпът на Рьотингер щади повече меките тъкани и мускулите, осигурява по-бързо възстановяване и е по-безопасен от гледна точка на стабилност.
Сравнение с директния преден достъп (DAA)
Директният преден достъп, известен и като DAA (Direct Anterior Approach), е друг минимално инвазивен метод, при който хирургът достига до ставата през предната част на бедрото. Този достъп също използва естествен междумускулен път – между sartorius и tensor fasciae latae, без да се режат мускули.
Предимства на директния преден достъп:
• Най-бързо възстановяване – пациентите често се изправят още същия ден.
• Много нисък риск от луксации.
• Минимална болка след операцията.
• Отличен козметичен резултат.
Недостатъци:
• Изисква специфично обучение на хирурга.
• Видимостта е по-ограничена, особено при пациенти с наднормено тегло.
• Риск от увреждане на кожния нерв (n. cutaneus femoris lateralis), което може да доведе до изтръпване на кожата.
• При някои пациенти не е приложим, особено ако имат анатомични вариации.
В сравнение с него, достъпът на Рьотингер има сходни предимства, но е по-гъвкав и не изисква толкова специализирана техника. Често се смята за “златната среда” между задния и директния преден достъп.
Сравнение със страничния (латерален) достъп
Страничният достъп, известен още като трансглутеален или латерален, преминава през мускула gluteus medius, който се срязва, за да се достигне ставата. Разрезът се прави отстрани на бедрото. Тази техника се използва от десетилетия и е доказано ефективна.
Предимства на страничния достъп:
• Дава добра видимост и контрол върху бедрената кост.
• Стабилността на ставата е добра, ако се спазва правилната техника.
Недостатъци:
• Налага срязване на важен мускул, отговорен за стабилността на таза при ходене.
• Следоперативно е възможно да се наблюдава куцане поради мускулна слабост (наричано още “Тренделенбург походка”).
• Пълното възстановяване на мускулната сила може да отнеме повече време.
В сравнение с него, достъпът на Рьотингер избягва срязване на gluteus medius, запазвайки нормалната походка и стабилност още от ранния следоперативен период.
За кои пациенти е подходящ достъпът на Рьотингер?
Този подход е подходящ за широк кръг от пациенти:
• Възрастни хора с артроза
• Пациенти с нормално или умерено наднормено тегло
• Хора, които искат бързо да се върнат към ежедневна активност
• Пациенти, при които се търси нисък риск от изваждане на ставата
Не е препоръчителен при:
• Много сложни случаи с деформации на бедрената кост
Достъпът на Рьотингер е съвременен, балансиран и щадящ метод за смяна на тазобедрената става. Той съчетава предимствата на директния преден достъп (бързо възстановяване, минимална болка) с безопасността и стабилността, която осигурява запазването на важните мускулни структури. В същото време избягва някои от техническите трудности на директния преден достъп и не изисква специализирано оборудване.
В сравнение със задния и страничния достъп, той предлага по-малък риск от луксации, по-бързо възстановяване и по-добра мускулна функция след операцията.
Най-важното, което трябва да знаете като пациент, е че изборът на достъп зависи не само от самата техника, но и от опита на хирурга, анатомията ви и вашите нужди. Затова е важно да обсъдите възможностите с лекуващия си ортопед, който ще ви насочи към най-подходящия подход за вас.
Увреждане на менискусите
Полезна информация за увредата на менискутите, диагностицирането и лечението им
Здравейте !
Сред най-честите въпроси които получавам са тези, касаещи нараняванията на коленните менискуси. По тази причина реших подробно да опиша проблема и възможните решения, както и да посоча най-актуалните начини за лечение.
Разкъсването на менискусите е най-честото вътреколянно нараняване. Възниква при усукване на бедрото и подбедрицата под натоварване. Тежестта е право пропорционална на действащите сили към момента на травмата. По-често се засяга вътрешния менискус.
В зависимост от положението и посоката на разкъсването, е възможно да се достигне до загуба на функция на менискуса – а именно, да служи като амортисьор и да намалява натоварването върху ставните повърхности. Това в средносрочен план предизвиква по-бързото развитие на хрущялни увреди, тоест артроза. Това е сред най-важните причини за ранно поставяне на изкуствена колянна става (при пациенти в 4-та и 5-та декада). Точно през 90-те години, масово започва да се прилага артроскопско лечение, при което се отстранява голяма част от менискуса. За съжаление по това време не се е предполагало за дългосрочните последици.
При някои разкъсвания може да се достигне до приплъзване на частично или изцяло откъснатата тъкан между бедрото и подбедрицата, предизвиквайки механична блокада на движението. Тази блокада е изключително болезнена и е причина за хирургично лечение в спешен порядък.
По причина, раскъсванията на менискусите се делят на две големи групи – ТРАВМАТИЧНИ и ДЕГЕНЕРАТИВНИ. В първата група попадат тези, възникнали в следствие на травма. Във втората група са тези, които възникват спонтанно или при минимално усилие и са следствие от остаравянето на тъканта.
Лечението на дегенеративните увреди, при липса на ставен блокаж, е винаги първо неоперативно. При травматичните увреди са важни вида на разкъсването и асоциираните други увреди. Тенденцията е за сравнително бързо оперативно лечение, целящо възстановяване на функцията и избягване на усложненията (ранното развитие на артрозата)
Анатомия и функция на менискусите
Менискусът е с полулунна форма и е незаменим за правилнита биомеханика на колянната става. Състои се от 1/3 колаген и 2/3 вода. Структурата му е специализирана в свързването на водните молекули, което придава еластичност на тъканта. Механичното натоварване върху хрущяла би се увеличило шест пъти, ако се премахнат менискусите на здраво коляно. Той омекотява ударите при ходене и скачане, а на втора линия спомога за стабилността на ставата и здравината на хрущялния слой.
Между вътрешния и външния менискус има важна разлика. Вътрешният менискус е здраво свързан със ставната капсула, което при големи въртеливи движения способства за по-лесното му разкъсване. Външният менискус е много по-подвижен, тоест се къса по-рядко.
Структурата и при двата е една и съща – от външната им страна (страната откъм ставната капсула) притежават много добро кръвоснабдяване. Вътрешният им ръб се изхранва от вътреставната течност и не притежават никакви съдове, което е и причината за липсващият им регенерационен потенциал.
Симптоми при разкъсване на менискусите
- Щракане в коляното (може да бъде с или без болка)
- Оток на ставата
- Ограничение в подвижността на коляното
- Пронизваща, стрелкаща болка в коляното, намиращата се между двете кости (а не около капачката)
- Нестабилност на ставата
Последствия от увреда на менискусите
При нарушена функция на менискусите се променя стабилността и натоваряемостта на колянната става. Но не всички разкъсвания имат еднакъв ефект – в зависимост от дебелината, посоката и степента, при някои може да няма никакъв или минимален, докато други са съпроводени със силна болка и невъзможност за натоварване.
Разкъсванията по дължина, които засягат цялата дебелина, редуцират амортисьоровите възможности. При други форми – тип дръжка на ведро – не се нарушава стабилноста в такава степен, но откъснатата част уврежда ставния хрущял и може да предизвика остър блокаж на движението.
Причини и рискови фактори
Разкъсване на менискуса може да се получи при всяка силно усукваща травма на коляното или при свръхнатоварнане в следствие на рязко старт-стоп движение (примерно тенис, хандбал).
Както по-горе посочих, практикуването на някои видове спорт е силно асоциирано с увреди на менискуса – освен тенис и хандбал, могат да се изброят ски/сноуборд, футбол и контактни спортове.
Професионалистите, при които се работи в клекнало положение също са по-засегнати от патологията. Типичен пример са полагащите подови настилки
Дегенеративни увреди при възрастни пациенти
При възрастни пациенти, особено тютюнопушещи и със свръхтегло, винаги се наблюдава дегенерация на менискалната тъкан. При нея дори минимално усилие, примерно клякане за вързване на обувка, може да разкъса тъканта. Такъв тип увреди трябва да се взимат предвид при избора на лечение.
Ортопедични рискови фактори
Всяко редовно свръхнатоварване на колянната става може да предизвика разкъсване. По тази причина свръхтеглото е главен рисков фактор за разкъсване и дегенерация. При ненормална ос на долния крайник (Х или О образна) се уселичава несъразмерно натоварването върху, респективно вътрешния или външния менискус.
При предишно увредена предна кръстна връзка, поради компроментираната стабилност на ставата, се стига по-често до увреда на менискуса.
Диагностициране на увредата
Още при задълбоченото изследване на пациента, може с голяма вероятност да се диагностицира разкъсване на менискуса. Често пъти се долавя пукане и щракане, оток и типична болка на границата между бедрото и подбедрицата.
Ехографското изследване може да бъде полезно, като помага да се диагностицира и асоциирани увреди на страничните връзки. Рентгеновата снимка в две проекции е основната образна диагностика, която принадлежи към всеки преглед на пациент, с оплакванията в коляното. ЯМР е златният стандарт, който не само доказва разкъсването, а показва вида. Отлично се вижда и качеството на хрущяла и асоциирани увреди.
Лечение на менискусните увреди
Както вече разбрахте, има много фактори, свързани с менискалните увреди. Част от лекарското изкуство е да се вземат предвид всички известни и да се препоръча най-подходящото лечение.
Не всички разкъсвания трябва да се лекуват оперативно, дори напротив, повечето могат да се повлияят отлично от неоперативни методики.
На първо място седи физиотерапията и рехабилитацията. Чрез специално разработени упражнения се цели укрепване и стабилизиране на ставата, с което се намалява натоварването върху увредения менискус. Физиотерапията увеличава регенерационният потенциал, при увреди имащи такъв.
Контрол на болката, ако има такава, се осъществява чрез стандартните медикаменти в таблетна или инжекционна форма.
Контрол на отока на ставата – чрез криотерапия, прием на НСПВС, физиотерапия
Кратковременно отбременяване чрез патерици/канадки
Вътреставното приложение на хиалуронова киселина НЯМА НИКАКВО МЯСТО В ЛЕЧЕНИЕТО
Вътреставното приложение на кръвна плазма и/или стволови клетки като единствена терапия НЯМАТ МЯСТО В ЛЕЧЕНЕТО
Приема на разни и разнообразни хранителни добавки нямат никакво място в лечението.
Оперативното лечение се извършва артроскопски – през малки разрези се въвежда камера и инструменти, с които се извършват лечебните процедури. Лечението най-често е отстраняване на увредената част на менискуса, тъй като най-честите увреди са периферни и не притежават никакъв регенерационен потенциал. За съжаление, често, това се случва и с увреди, които могат да бъдат възстановени оперативно. По този начин, при подходящи пациенти се постига възстановяване на функцията на менискуса и избягване на усложненията. Моят съвет към вас е да говорите открито с лекуващия ви ортопед, за възможността за възстановяване.
Целта на статията е информативен и по никакъв начин не искам си стимулирам самодиагностиката и още повече самолечението. Моля, ако имате подобни оплаквания, посетете специалист.
Минимално инвазивни методи за смяна на тазобедрена и колянна става
Информация относно минимално инвазивни начини за смяна на колянна и тазобедрена става
Здравейте, темата на днешната публикация ще бъдат минимално инвазивните методи за смяна на тазобедрена и колянна става.
Темата е изключително популярна сред пациентите, особено при тазобедрените стави. За съжаление е малко известно, че и при протезирането на колянни стави съществуват такива. Най-общо, тези техники позволяват извършването на оперативната дейност, чрез оперативен достъп, щадящ меките тъкани (мускули и сухожилия около ставите). По този начин се постига по-бързо възстановяване, пациентите изпитват по-малко болка след операцията и необходимостта от кръвопреливане е сведена до абсолютен минимум.
Тазобедрената става е най-често протезирана в България. Традиционно в нашата държава се използва страничен или заден оперативен достъп, при които задължително се прерязват мускули или сухожилия, които разбира се, се възстановяват след края на процедурата. Тези оперативни техники налагат налагането на ограничения в ранния следоперативен период, примерно забрана за свиване на ставата над 90 градуса, спане по гръб за дълго време, забрана за кръстосване на крата и т.н. Това поражда нуждата от преустройство на битовата среда при пациентите – приставки на тоалетната, повдигане на легла, смяна на мебели и т.н. При по-младите и активни пациенти се ограничава практикуването на спортове, при които се извършват подобни движения, създаващи риск от изкълчване – дълбоко сгъване, вътрешно свиване и разгъване с външно завъртане. Всички тези фактори често остават дълбоко запечатани в съзнанието на пациентите и от страх, не достигат до желаното ниво на активност. Рядко обсъждан проблем е и сексуалната активност след ендопротезиране, който засяга предимно жените. Използването на помощни средства като патерици или проходилка е задължителен за щадене на прерязаните и възстановени тъкани и продължава между 4 и 6-8 седмици. Освен изброените ограничения, се наблюдават и някои нежелани хирургични усложнения, които са много по-дългосрочни, дори доживотни – типичен пример е куцането при ходене, дължащо се на дисфункция на основния страничен мускул на тазобедрената става или увредата на седалищния нерв. Всички изброени фактори налагат в последно време да се преминава постепенно към използването на минимално инвазивните достъпи. При тях се преминава не през, а между мускулите и сухожилията. Типичен пример е предният достъп. При него оперативното вмешателство върху пациентите се извършва по гръб, а не на една страна. Процедурата се извършва чрез използването на променени инструменти. Имплантите са същите, като се предпочита използването на новите поколения, по-къси и ултра къси бедрени стебла. Класическите прави стебла също могат да се използват, но при тях се повишават някои рискове. Имплантите могат да бъдат както безцименти, така и циментни. По този начин, по-възрастните пациенти (при които са показани циментните протези), могат да се възползват от всички предимства на достъпа, като цената на импланта е 2 до 3 пъти по-ниска, сравнена с безциментните протези.
Позицията на пациентите е от ключово значение и за използването на рентгенов апарат по време на самата процедури. По този начин може безпроблемно да се позиционират имплантите, точно както би било оптимално за пациентите. Друго предимство е, че преценяването на стабилността на ставата и дължината на крайниците е максимално прецизна и се елиминира променящите фактори при сколиоза и други деформации.
Изключително важно е дебело да се подчертае, че въпреки предимствата, които директния преден достъп притежава, след не повече от 6 месеца, пациентите оперирани еднакно добре, изравняват своите рехабилитационни постижения. Тоест към този момент, се говори само за ранни предимства.
Ако желаете да изгледате реално, пълно и нецензурирано видео на минимално инвазивна смяна можете да последвате връзката
https://www.youtube.com/watch?v=JqELXoZmnic&t=81s
При колянното ендопротезиране, както писах в увода на статията, също са разработени минимално извазивни достъпи. Класическият начин за достигане на ставата е чрез прерязване на сухожилието на четириглавия бедрен мускул на две, по дължина. Това създава предпоставки за забавена рехабилитация, защото е необходимо време да зарастне прерязаното сухожилие. Това се отразява на силата на посочения мускул. При минимално инвазивните достъпи, това сухожилие остава незасегнато, като при единия се прерязва част от мускулните влакна на вътрешната глава, а при другия, наречен субвастус достъп, не се прерязват важни тъкани. И двата оперативни достъпа имат едно огромно предимство – и то се изразява в подобреното позициониране на капачката. Силата на четириглавият мускул не се компроментира, кръвозагубата също е намалена, но минимално.
Литературата показва ясно предимство на тези достъпи пред класическия, но както и при тазобедрената става, ефекта е в ранния период. Тук описаните предимства са отново до около 6-тия месец, като след това проследените пациенти показват сходен рехабилитационен потенциал.
Минимално инвазивните достъпи са все по-предпочитани от ортопедите в световен мащаб. Техните предимства облекчават страданията и ускоряват възвръшането към нормалните активности на пациентите.
Ако желаете да изгледате реално, пълно и нецензурирано видео на минимално инвазивна смяна можете да последвате връзката
Болка в опашната кост - Кокцигия
Болка в опашната кост - кокцигия
Здравейте,
темата на днешната публикация ще бъде болката около опашната кост наречена Кокцигия.
Болката може да бъде причинена от травма (най-често падане върху нея), раждане, продължително седене и в редки случаи, от тумори. Болката е продължителна и може дори да стане хронична.
Опашната кост се намира в основата на гръбнака и е локализирана под кръстцовата кост. Съставена е от 3 до 5 прешлена. Прикрепва се към кръстцовата кост с мощни връзки и мускули. Болката е най-често умерена до силна. Острата болка се свързва най-често с травма и може да отнеме седмици да отшуми. Хроничната болка е по-тъпа, дразнеща и често е свързана с парещо усещане около ануса и тестисите при мъже и срамните устни при жените. Хронична болка е тази, която продължава повече от три месеца.
Опашната кост може да бъде наранена при травми, като може дори да се счупи. Трудно и продължително раждане, заседнал начин на живот, свръхтегло са все фактори, спомагащи за появата и. Понякога, причина не може да се установи, тогава болката се нарича идиопатична. Засегати са по-често жените, като няма ясно изразен възрастов пик.
Диагнозата се поставя сравнително лесно, но е необходимо задълбочаване в историята и изследванията, за да се стигне до подходящо потенциално решение. Важно е да се изключат други източници на подобни оплаквания от съседни системи – храносмилателна, полова, пикочна.
Специфични провокационни тестове могат да се приложат – примерно ректално изследване. Рентген, скенер и ЯМР са полезни.
Лечението е преобладаващо консерватовно. Препоръчва се седенето на специална възглавница (като при хемероиди). Ако изхождането провоцира болката е необходима примяна в диетата с цел да се намали и омекоти фекалната маса.
Физиотерапията и кинезетерапията отново са сред първите препоръки. Упражнения за стречинг на връзките и укрепване на мускулите са подходящи. Подходящи са и нашумелите в последно време упражнения за укрепване на пода на таза.
Инфилтрациите се използват и при този тип болка. Диагностични и терапевтични инжекции се поставят под рентгенов контрол, като обикновено при правилно поставена диагноза, настъпва бързо облекчение на оплакванията. При хронична болка се налага поставянето им няколко пъти.
Нервна аблация – използва се специален уред, с помощта на който се увреждат малките нервни клончета, инервиращи самата кост.
Хирургия е изключително рядко необходима. За над 12 години практика и хиляди операции на които съм бил свидетел, или съм правил, съм виждал само едно хирургическо отстраняване на опашната кост.
Представеният клиничен случай е на пациент с хронична кокцигия. Оплакванията са от пареща болка при седене в областта на опашката, ануса и тестисите. Опитани са всякакви орални медикаменти, проведени са множество физиотерапии. Специфичното при него е, че има направена дорзална спондилодеза на ниво Л5/С1 с много добър резултат. Освен кокцигия, при него се установи и сакроилиачна болка. Проведени бяха 2 курса на лечение, в два последователни дни. Първо се инфилтрираха нервите около опашната кост с кортикостероид и местен анестетик ,с мигновено облекчаване на оплакванията (от анестетика). На следващия ден се инфилтрираха двете сакроилиачни стави. Двете процедури траеха около 15 мин всяка.
На приложените снимки се вижда тънката игла за достигане на правилното място. Инжектиран е контраст, за да съм 100% сигурен, че медикаментите ще попаднат където трябва.
Остеохондроза
Информация за заболяването на гръбначния стълб остеохондроза. Причини, диагностика, неоперативно и оперативно лечение
Здравейте !
Темата на днешната публикация е остеохондрозата. Това състояние е сборно понятие и включва в себе си всички дегенеративни промени на гръбначния стълб. Поради променени, патологични натоварвания, тялото реагира с промени в хрущялните тъкани/междупрешленния диск и на костите.
Поява и причини
Намаляването на височината на междупрешленният диск е част от нормалните процеси на стареене, които са генетично обусловени. Храненето на тъканта, изграждаща дисковете, не се извършва чрез директно кръвоснабдяване, както е обичайно за повечето структури на тялото. Тя се извършва подобно на хрущяла на ставите – при натоварване се компресира, а при разтоварване се разширява, създавайки градиент на налягането към себе си. Тоест всмуква тъканна течност. Съвсем както смачканата между пръстите гъба, която при пускане се напълва с вода. Постоянното, статично натоварване (примерно седнало положение за дълго време), довежда до влошено доставяне на вещества и извеждане на отпадни продукти. Това в дългосрочен план довежда до дегенерация. Ежедневието ни е изпълнено с еднообразно и продължително натоварване – седене, шофиране, навеждане на главата над смартфони и таблети, тоест ние спомагаме за по-бързото остаряване на нашите гръбнаци. Към това се добавя и лошо тренираната мускулатура, която се грижи за правилната ни стойка – това са най-вече правите мускули около гръбначния стълб и коремните мускули. Екстремното натоварване довежда до същите болестни промени. Намалената височина на диска, довежда до намалена стабилност между телата на прешлените, увеличавайки натоварването на междупрешленните стави (ако ви звучи познато, този процес бе вече описан в статията “Дискова херния”). Ако тази нестабилност не може да се компенсира от добре развита мускулатура, се стига до разрастване на костна тъкан в междупрешленните стави(фасетните стави), тоест до класическа артроза. При изготвяне на рентгенова снимка се вижда намалената височина на диска, разрастнали се фасетни стави и артрозата в/около тях. Този комплекс от промени се нарича остеохондроза.
Симптоми
Заболяването протича дълги години без оплаквания. Сегменталната нестабилност между прешлените е причината за появата на първите оплаквания, най-често болка в гърба (най-често при статични или екстремни натоварвания), понякога с неспецифично излъчване в бедрото (фасетен синдром). Горе описаното разрастване на нова кост около фасетните стави е възможно да стесни гръбначния канал(спинална стеноза) и/или каналчето на гръбначните нерви (неврофораминална стеноза). В покой болките изчезват или са почти липсващи. При ходене се появяват след кратко разстояние (често до 500 метра). При по-напреднало състояние се проявява и отпадна симптоматика (намалена чувствителност в краката, мравучкане). Възможно е засягане на мускулната функция и поява на парези, проявяващи се с куцане (клаудикацио спиналис). Засегнатите лица облекчават оплакванията си чрез силно привеждане напред и търсят почивка. При неврофораминалната стеноза на преден план е болката в крака, като симптомите не могат да бъдат различени от дискова херния.
Диагноза
След подробния разпит на пациента и изследването в кабинета, се назначават стандартни рентгенови снимки в две проекции. Скенер и ЯМР са изследвания, които са необходими за прецезирането на терапията и не е редно да се самоназначават ! Често, остеохондрозата засега няколко нива в гр. Стълб и е трудно да се отдеференцира най-болезненото ниво. В такива случаи инфилтрациите на фасетните стави са полезен инструмент за облекчаване на оплакванията и прецезиране на предстоящата оперативна интервенция.
Лечение
На първа линия се препоръчват мерки, които подобряват стабилноста на гръбначния стълб. Препоръчват се физио и кинезетерапия, които трябва да укрепят мускулите. Инфилтрациите в този случай могат да редуцират болката и подобрят ефективността на програмите.
Денервацията на фасетните стави е процедура, при която с помощта на висока температура/ниска температура, се подтиска функцията на нервите, предаващи болковите сигнали. По този начин се позволява на пациента да започне с укрепващите мускулите процедури.
При неповлияващи се от никакви неоперативни процедури оплаквания, се препоръчва оперативно лечение. То в повечето случаи е свързано с поставянето на метални импланти и разширяване на неврофорамените и/или спиналния канал. Изключително важно е да се каже, че дори и след операцията е необходима коренна промяна в стила на живот и ежедневно трениране на мускулите. Както по-горе посочих, заболяването засяга няколко нива, които е неразумно да се оперират наведнъж, без да са симптоматични. Незачитането на тази препоръка неизменно довежда до нуждата от реоперация и удължаване на металната стабилизация.
Интервю за вестник “Доктор”, касаещо болестта на Дюпюитрен и хирургичната методика Проксимална остеотомия на фибулата
Връзка към мое интервю за вестник “Доктор”
Можете да прочетете статията на следната страница
Спондилолистеза
Информация относно спондилолистезата - приплъзнат прешлен
Спондилолистезата е заболяване, характеризиращо се с нестабилност на гръбначния стълб, при което един или няколко прешлени се приплъзват напред или назад, спрямо съседен прешлен. В преобладаващия случай, приплъзването се случва в областта на поясния гръбначен стълб. Заболяването се свързва с болка и ограничение на подвижността. При притискане на гръбначния мозък или гръбначните нерви, могат да се развие и неврологична симптоматика – мравучкане (парастезии) и парези (намалено до липсващо съкращение на определен мускул/мускулна група)
Кои са причините за спондилолистезата ?
Тя се свърза с различни причини и се разделя на шест категории:
- вродена (при дисплазия на арката на прешлена или кръстцовата кост)
- истмична (при фрактура на умората,удължаване или фрактура на задна част от прешлена)
- дегенеративна (при дегенерация на междупрешленният диск или задна част на прешлена)
- травматична (фрактура на задна част на прешлена, но различна от истмичната)
- патологична (костно заболяване)
- следоперативна
Какви симптоми има заболяването ?
Вродената спондилолистеза обикновено се открива случайно, при направата на образно изследване (рентген, скенер или ЯМР) и не предизвиква винаги оплаквания. Често, дегенеративната форма на заболяването също се открива случайно.
За съжаление, рядко заболяването протича абсолютно безсимптомно до края на живота на пациента. Проявява се с притискане на определен нерв (радикулопатия) или на целия гръбначен канал (засягане на повече от един нерв)
При дегенеративната форма на заболяването, по-често се притиска целия гръбначен мозък и се изразява от появата на зависима от изминатото разстояние болка в крака/краката. Това състояние се нарича клаудикацио спиналис.
При вродената форма, от друга страна, по-често се засяга отделен нерв (радикулопатия). Пациентите се оплакват от ясно отдеференцирана болка по протежението на определен нерв, т.н. дерматом.
И при двете форми е възможно да се появят оплаквания, свързани с физическото натоварване или извършване на определени движения (примерно въртене в леглото). Това е израз на прешленна нестабилност. Неврологичната симптоматика се свързва с промяна на чувствителността на кракта, мравучкане и парези. В много напреднали случаи се стига до загуба на способността да се задържат тазовите резервоари (неволно изпускане на урина и фекалии). Това състояние се нарича Синдром на кауда еквина и при него е необходимо, спешно да потърсите лекарска помощ !
Диагноза
Както винаги, на първо място е подробния разпит на пациента. Необходимо е да се разпита целево за всички аспекти на оплакванията. Важно е да се сподели за физическото натоварване, практикуван спорт, прекарани травми и физическа потребност.
Прегледа включва опипване на гръбначния стълб, където се търсят вдлъбвания и изпъквания, сколиоза. Изследва се сетивността, моториката и рефлексите.
Образните изследвания са ключови за поставянето на точната диагноза. ЯМР е златен стандарт, като изследването позволява да се определи причината, степента и засегнатите структури. Скенера позволява отлично визуализиране на костните структури и е незаменим при предоперативната подготовка. Съществуват 5 рентгенологични степени на заболяването, според степента на приплъзване.
Лечение
Лечението на заболяването е до голяма степен зависимо от причината му. Преобладаващо, в началото се започва с неоперативното лечение. Това е възможно само в случай, че не се установява неврологична симптоматика и болката може да бъде контролирана в разумна степен. Използват се медикаменти с болкоуспокояващ и противовъзпалителен ефект, като единична терапия, или в комбинация. Като по-траен и щадящ начин се използва инжекционно въвеждане на болкоуспокояващи медикаменти около гр. стъб, така наречените инфилтрации. Насочената физиотерапия и кинезетерапия е задължителна. Правят се упражнения за укрепване на гръбната и коремна мускулатура, подобряване на баланса и стабилността на тялото. Самостоятелното, редовно провеждане на упражненията в домашна среда е необходимо. Добре работещите мускули са способни да ограничат нестабилността на гр. стълб. В много случаи тези мерки са достатъчни за трайния контрол на оплакванията.
Оперативното лечение е задължително при настъпили неврологични увреди, или при неуспяла неоперативна терапия. Целта на лечението е елиминирането на притискането на нервните структури чрез декомпресия, стабилизация и репозиция (наместване на приплъзването).
Дали ще се използва само един от способите, или комбинация между тях, решава операторът. Възможно е, да е необходима лека оперативна намеса, която може да бъде извършена и минималноинвазивно, с използването на оперативен микроскоп. В по-тежките случаи е необходимо и поставянето на импланти, които служат за анатомично и физиологично наместване и трайно задържането на постигнатото.
Спондилартроза
Информация относно заболяването спондилартоза или шипове на гръбнака
Здравейте !
Днешната публикация се отнася за заболяването на гръбначния стълб Спондилартроза, една малко популярна дума. В народния език, широкоизвестното заболяване “шипове на гръбначния стълб” точно съвпада със спондилартрозата.
Прешлените са свързани помежду си с няколко връзки, междупрешленните дискове и междупрешленните стави (фасетни стави). Заболяването засяга междупрешленните стави. При него движението на тези ставички предизвиква болка, поради загуба на хрущял.
Пациентите страдат от хронични болки в кръста, особено след ставане от сън, при движение и физическо натоварване. Нощем, при липса на дразнене, болките се успокояват. Медикаментозната терапия, включваща най-често медикаменти от групата на нестероидните противовъзпалителни средства, успяват да контролират болката дълго време. Други ефективни неоперативни стратегии са специализираната гимнастика, физикалната терапия (прилагане на топлина, нервна стимулация), балнеолечението. Едва след изчерпването на потенциала на консервативните мерки, се препоръчват инвазивни процедури, като инфилтрациите и оперативното лечение.
Симптоми на Спондилартрозата
Най-типичен симптом на заболяването е зависима от натоварването болка в областта на гърба (врат, между плешките, пояса). Болките настъпват сутрин след ставането от леглото. Причината за това е, че след изправянето, гръбначния стълб започва да носи натоварването на торса и болестно променените ставички се приплъзват една спрямо друга. Най-често засегнати са фасетните стави на пояса.
При засягане на шийния отдел, болките са във врата, главата и могат да се излъчват към рамената.
Типични за болката са:
- Засилване при седнало положение на тялото
- Засилване при вдигане на тежки обекти
- Засилване при изтягане на гръбначния стълб
- Кръстната болка предизвиква обездвижване на поясния отдел (трудност при навеждане, въртене и опъване) и болезнено стягане на мускулите около прешлените
- Болката може да се излъчва в рамената/ръцете или седалището/краката и може да е свързана с мравучкане и намалена чувствителност. Това се дължи на “ошипяването”. При него се разраства костна материя около ставите, което довежда до притискането на наблизи преминаващите нерви.
Причини за спондилартрозата
При липса на болестни промени, фасетните стави понасят минимални натоварвания. Както всяка става, така и фасетната, с течение на времето дегенерира. Дегенерацията се засилва при изкривяване на гръбначния стълб (примерно при болест на Шойерман или Сколиоза), довеждащи до увеличено натоварване на интервертебралните стави. Най-честата причина обаче е, дегенерацията на междупрешленният диск (подробно описана в предишната ми публикация). При нея намалява височината на диска, което увеличава сериозно натоварването на ставата. Допълнителни рискови фактори са свръхтеглото, слабо развита мускулатура на корема и гърба и остеопорозата.
Спорт при спондилартрозата
Най-общо казано, спорта е полезен на физическото състояние на организма и подобрява подвижността на гръбначния стълб. Леки спортове като плуване и каране на колело са препоръчителни. Особено трябва да се внимава при практикуването на спортове, при които гр. стълб се преопъва (примерно бойни спортове, волейбол). При известна диагноза категорично трябва да се избягва вдигане на тежести. Изключително важно е доброто загряване преди практикуване, със задължително разтягане. Важно е да се запомни, че мускулите около гръбначния стълб, също могат да се травмират, което довежда до усилване на болката.
Диагноза
Щателният преглед на пациента е важен. Предварителния разговор насочва към нея. Изследва се подвижността, болката при натиск. Наличие на излъчване, намалена чувствителност, слабост на някои мускулни групи. Назначават се образни изследвания (рентген, скенер, ЯМР). Често пъти се открива повече от едно състояние, което би могло да бъде причина за болките. В тези случаи е полезна диагностичната инфилтрация на засегнатите стави, която насочва към най-подходящо лечение.
Неоперативно лечение
Включва целия спектър на консервативната терапия, като физикална терапия, кинезетерапия, балнеолечение, мануална терапия. От голяма важност е тренирането на стабилизиращата мускулатура. Препоръчвам работа с доказани центрове и специалисти, специализирани в лечението на гръбначна патология.
Оперативно лечение
Каузалното лечение е невъзможно при по-голяма част от случаите, тъй като промените са твърде напреднали. Интервенционалното лечение на болката е първата стъпка при по-инвазивните процедури. Широко застъпени са инфилтрациите и денервацията на фасетните стави. При неконтрилириум болков синдром се пристъпва към оперативно лечение, което най-често включва използването на метални импланти.
Дискова херния
Здравейте !
Информацията в групата Д-р Калоян Йорданов е концентрирана основно в областта на артрозата на тазобедрената и колянната става и различните начини на консервативно и оперативно лечение. На второ място са публикациите в областта на гръбначните заболявания. С настъпването на новата година реших да се концентрирам отново към гръбначната патология, тъй като не съм покрил голяма част от заболяванията, а въпросите в кабинетите ми не са редки. Много пациенти са зле информирани, довеждащо до взимането на грешни решения за лечението им, а в някои случаи тотално грешно и опасно самолечение или оперативно лечение. Както винаги можете да задавате своите въпроси в коментите под публикацията или на лично съобщение. Започваме с обща информация за ДИСКОВАТА ХЕРНИЯ.
Дискова херния е състояние, при което мекото, желеобразно съдържание на междупрешленния диск “изтеча” от обвивката си. Въпреки, че понякога състоянието може да бъде силно болезнено, съществуват обещаващи начини за лечение.
Често пъти обаче, заболяването не е свързано с никаква болка или други симптоми. Открива се случайно при направата на скенер или ямр, най-често самоназначен от пациентите. След това много хора започват самолечение по всевъзможни, често безмислени или дори опасни начини, примерно при чекръкчии.
От друга страна мекото съдържания на диска, може да притиска близо разположени нерви и да довежда до болка, загуба на чувствителност и мускулна слабост в зоната, за която е отговорен конкретния нерв. Ако хернията се разположи предимно в центъра на гръбначния канал е възможно да предизвика притискане на множество структури, а не изолиран нерв. В зависимост от нивото (отдела на гръбначния стълб) симптомите могат да бъдат и нетипични – примерно силно главоболие и световъртеж. В много напреднали случаи може да се стигне и до загуба на контрол над пикочния мехур и правото черво.
Причини
Дисковата херния се получава, когато ядрото на междупрешленния диск се хернира през отвор на фиброзната му обвивка. Най-често се случва в лумбалния (поясния) отдел на гръбначния стълб, но може да възникне и в шийния или гръдния отдел. Причината най-често е бавната дегенерация в резултат на повтарящите се движения. В процеса на остаряването, ядрото губи течното си съдържание, което прави хернирането по вероятно. Има заболявания, които са асоциирани с по-честа поява на заболяването, примерно приплъзване на прешлените (спондилолистеза), сколиози (крив гръбнак), заболявания на съединителната тъкан.
Симптоми
Хернирането предизвиква отделянето на вещества, които “дразнят” нервите около тях и предизвикват възпалителна реакция и болка. От друга страна болката се предизвиква и от натиска, който хернията оказва на нервната тъкан. Най-честите симптоми включват:
-Изтръпване или мравучкане в зоната инервирана от нерва – примерно от външната страна на бедрото, подберцита по гърба на ходилото до палеца на крака.
-Мускулна слабост – проводната функция на нерва страда и се нарушава връзката му с конкретен мускул – това може да предизвика влачене на краката при ходене, препъване или трудност при изкачването на стълби
-Болка – обикновено започва в кръста/седалището или врата и се излъчва към краката или ръцете. Болката се описва като остра, пареща, дори изгаряща.
Лечение
При по-голямата част от пациентите, симптомите свързани с дискова херния ще се подобрят с времето и ще отнеме около 3-4 месеца. Пациентите трябва да избягват да правят движенията, които предизвикват болка и да следват оказаията за медикаментизно лечение и физиотерапия.
Методите на лечение включват освен гореизброение още балнеолечение, кинезетерапия, инжекционна терапия (инфилтрации) и оперативно лечение
Физиотерапия и рехабилтиация/кинезетерапия/балнеолечение
Тук се провеждат специфични упражнения, целящи намалянето на упражненото от дисковата херния налягане, върху нерва. Включва лечебна гимнастика, укрепване на мускулни групи, разтягащи упражнения, масажи за отпускане на мускулатурата около гръбнака. Пациентите от нашата страна могат да профитират и от голямото богатство на лечебна вода и луга в нашите санаториуми. Обикновено не се препоръчва в началото на симптомите (около 3-4 седмици) да се започва с физиотерапията.
Инжекционна терапия (инфилтрации)
По въпросите касаещи този тип лечение, имам няколко публикации. Можете да последвате връзките и да се информите допълнително:
https://www.facebook.com/story.php?story_fbid=1132120280862646&id=304030743671608&mibextid=WC7FNe
https://www.facebook.com/304030743671608/posts/1180392422702098/?mibextid=WC7FNe
Медикаментозна терапия
Включва медикаменти от няколко групи, които имат разлизчно действие и често се комбинират помежду си. Ще изброя само групите, без да посочвам конкретни медикаменти. Както знаете съм твърдо против самолечението. Препаратите от тези групи имат множество странични ефекти и моля, никой да не се самолекува.
Нестероидни противовъзпалителни средства (НСПВС)
Опиоиди
Мускулни релаксанти
Антиконвулсанти
Антидепресанти
Оперативно лечението
За щастите, повечето пациенти не стигат до оперативно лечение. Оперативно лечение се препоръчва при наличието на някои от тези, или всички проблеми:
Мускулна слабост
Хронична болка,неповлияваща се от лечението (повече от 3 седмици)
Загуба на контрол над пикочния мехур/правото черво – СПЕШНО състояние
Хирургичното лечение може да включва един или няколко от изброените методи:
Дисцектомия - премахва се част от междупрешленния диск
Нуклеотомия – премахва се ядрото, притискащо структурите
Ламинектомия – премахва се част от прешлена, за да се освободи налягането върху нерва
Спинална фузия – хирургично обединяване на два или повече прешлена (в комбинация с други методи)
Протезиране на диска – поставя се изкуствен диск
Рискови фактори
Дисковата херния може да се случи при всички, но е най-честа при мъже на възраст между 30 и 50 години. Факторите увеличаващи вероятността от развитие на дискова херния са:
Наднормено тегло
Възраст
Работа, свързана с голямо физическо усилие
Заседнал начин на живот
Тютюнопушене
Превенция на заболяването
Заучаване на правилния начин за вдигане на тежки обекти и работа с такива
Избягване на травми
Нормализиране на телесното тегло
Спиране на тютюнопушенето
Лечение на болката с произход от гръбначния стълб чрез инфилтрации
Инфилтрацията на гръбначния стълб е широкоразпространено лечение в държавите с напреднали здравни системи. Целта на публикацията ми е да представя метода и възможностите му.
По време на последната ми специализация в Германия, аз бях въведен и обучен от моя Шефлекар Проф. Михаел Оберст, завеждащ Клиниката по Ортопедия, Травматология и Гръбначна хирургия на Осталб Клиникум Аален, Университетска болница към Университета в Улм, Германия.
Същността на инфилтрациите се състои в директно впръскване на малки количества локален анестетик (т.н. местна упойка), самостоятелно или в комбинацията с противовъзпалителен агент (кортикостероид) под рентгенов контрол в предполагаемата увредена структура, предизвикваща болката. В болница ,,Сърце и Мозък“ Бургас ще се предлага и нов подход на повлияване с помощта на кръвна плазма, която е фракция на кръвта на пациента, след центрофугирането и. Предимствата на метода са в неговата минимална инвазивност – на практика се касае за инжекция с дълга игла (като при гръбначна упойка), високата точност на апликацията, екстремно редките усложнения и минималната болка по време на процедурата. Пациентите няма нужда да спазват специален режим преди и след инфилтрациите, с изключение на кратка почивка в седнало или легнало положение за около 20 минути.
Кой е подходящ кандидат за тази процедура ?
-Всички пациенти с остра или хронична болка, които не се повлияват, или се повлияват в малка степен от прием на болкоуспокоителни и/или курс на физиотерапия.
-Хронични заболявания като диабет, хипертония, рак (без метастази в гр. стълб) не са противопоказания !
Кои пациенти не са подходящи за тази процедура ?
-Всички пациенти, при които неврологичната отпадна симптоматика е напреднала – примерно кауда еквина синдром (абсолютна спинална спешност, налагаща оперативно лечение в спешен порядък), с клаудикацио спиналис (походка със силно наведено напред тяло), изразена мускулна слабост или липса на чувствителност в определение региони на тялото
-Пациенти с алергия към посочените по-горе медикаменти.
-Пациенти с трипанофобия – страх от игли и инжекции.
-Пациенти с инфекция на кожата в областта на убождането
Епидурални инфилтрации на поясния отдел на гр. Стълб
Епидуралната стероидна инфилтрация е отличен метод за лечение на поясни болки и/или коренчева болка. Типична индикация е дисковата херния, която притиска определено нервно коренче (т.н. ишиас) или стеснението на гръбначномозъчния канал. С тази инфилтрация се постига често отлагане на оперативното лечение или облекчаване на болката до осъществяването му. Инфилтрацията се осъществява с местен анестетик , самостоятелно или в комбинация с кортизон и се въвежда в епидуралното пространтво на гръбначния стълб. Това довежда до създаване на депо, което локално подтиска отока и възпалението, и така се избягват системните реакции, като при прием на хапчета кортизон или НСПВС (примерно гастрит и повишаване на кръвното налягане)
Инфилтрация на фасетните стави
Фасетните стави са междупрешленни стави, намиращи се в задната част на прешлените. Както всяка една става в човешкото тяло и тези могат да бъдат засегнати от артроза. Тя предизвиква деформация и намаляване на подвижността, което от своя страна предизвиква хронична болка. Най-често засегнати са фасетните стави на пояса и врата. В болковия процес са намесени и други фактори, примерно мускулното втвърдяване. След инфилтрацията е препоръчително да се проведе курс на физиотерапия, целящ „отпускане“ на мускулните втвърдявания.
Перирадикулярни инфилтрации (ПРТ)
Перирадикулярните инфилтрации са инфилтрации на нервно коренче, засегнато от предизвикващ болка процес (примерно дискова херния, стеснение на нервния канал) Тези процеси притискат коренчето, което предизвиква болка, която се излъчва към съответния крайник (ръка или крак). Излъчването на болката е в зависимост от засегнатия нерв. Както по-горе писах, ишиаса е засягане на поясните коренчета. Много пациенти знаят колко упорити са тези болки и трудното им повлияване от медикаменти и физиотерапия. ПРТ е отлично допълнение към терапията, целяща намаляване на приеманите медикаменти. Изключително важно е да се подчертае, че продължителното страдание на нервните коренчета трябва да се избягват на всяка цена и ПРТ в този смисъл се вижда като модалност, целяща облекчаване на симптомите на пациента до настъпването на оперативното лечение
Инфилтрация на сакро-илиачните стави
Сакроилиачните стави се формират от кръстцовата кост и илиума (най-голямата тазова кост) Те, както и всички други стави се засягат от болезнената артроза и предизвикват ниска кръстцова болка, която би могла да се излъчи към тазобедрената става и понякога към крака. Това състояние е различно от ишиас. Често засегнати са хората, работещи дълго време в седнало положение. По мои наблюдение, инфилтрацията на тези стави е най-добрата терапия на болката, многократно превъзхождаща физиотерапията и оралния прием на медикаменти. Важно е да се отбележи, че инфилтрациите могат да се правят и при Болест на Бехтерев.
Ако последвате линка, ще може да видите инфилтрация на сакроилиачните стави. Другите видове инфилтрации протичат по сходен начин.
https://youtu.be/9OOop__qJrA?si=k3UroJPak3EvSyOT
Рискове и усложнения
ПРТ, Инфилтрацията на фасетните стави и епидуралното пространство са процедури с изключително редки сериозни усложнения, като увреда на гр. Мозък, нервни коренчета или кръвоизливи, налагащи оперативно лечение. Временно намаляване на сетивността в участъци на крайниците са възможни и в никакъв случай не трябва да притесняват пациентите. Реакция при използването на кортизон като зачервяване на лицето, временно покачване на кръвното налягане и световъртеж са сравнително редки и точно по тази причина е наложителен краткия покой след процедурата.
Интервю за гимназия “Христо Ботев” гр. Попово
Първата крачка е най-трудна, никой не се е научил да бяга без да може да ходи. Това бяха моите мисли, отговаряйки на въпросите на интервюиращия, за моята гимназия “Христо Ботев” град Попово. Безкрайно съм благодарен за вниманието и интереса. Именно в това школо запалиха интереса ми към природата с нейните закони, функционирането на човешкото тяло и процесите, които протичат в него. Това ме доведе до медицината, а в частност физиката, до биомеханиката, тоест ортопедията и травматологията. Пожелавам на преподавателите да продължават с отличната работа и да изковават поколение след поколение горди и успешни възпитаници !
Контакт
Връзката с вас е важна за мен ! Ако имате въпроси, може да използвате формуляра по-долу и да ги зададете